
Ведение беременных, больных сахарным диабетом, в условиях стационара
Цели первой госпитализации следующие: 1) тщательное клиническое обследование, позволяющее выявить сопутствующие заболевания, собрать акушерский и диабетический анамнез, определить степень риска данной беременности и решить вопрос о целесообразности ее сохранения; 2) определение оптимальной для беременной дозировки инсулина; 3) проведение курса профилактического лечения с целью предотвратить развитие осложнений.
Курс профилактического лечения беременных, больных сахарным диабетом, включает оксигенотерапию, витаминотерапию (обязательное назначение витаминов группы B, рутина, аскорбиновой кислоты и витамина E), терапию липотропными веществами.
Кроме того, женщины, больные сахарным диабетом, должны быть в общих чертах ознакомлены с особенностями течения беременности при этом заболевании. Их внимание обращают на то, что прогноз беременности во многом зависит от их сознательного отношения к рекомендациям врача.
При первой госпитализации, помимо обследования по общепринятой схеме, проводят:
1) обязательное, не реже 2 раз в неделю, определение полного суточного гликемического и глюкозурического профиля больной, наличия ацетона в моче и содержания кетоновых тел в крови;
2) обязательное, даже при отсутствии жалоб и нормальных показателях общего анализа мочи, проведение детального обследования функции почек (определение количества белка в суточной моче по методу Лаури, клиренса эндогенного креатинина, проведение иммунохимического анализа мочи, количественное исследование осадка мочи на наличие бактериурии, определение вида бактерий и их чувствительности к антибиотикам). Это позволяет определить тот фон, на котором будет развиваться беременность, предвидеть возможность развития позднего токсикоза и обострения пиелонефрита;
3) динамическое применение ультразвукового сканирования в ранние сроки беременности, что позволяет более точно определить срок беременности и нарушение развития плодного яйца, которое может привести к прерыванию беременности.
4) динамический контроль за системными изменениями микроциркуляторного русла методом биомикроскопии конъюнктивы глазного яблока с регистрацией признаков сосудистых, внутрисосудистых и внесосудистых изменений;
5) изучение гемореологических показателей, в первую очередь таких, как агрегационная активность эритроцитов, предел текучести и содержание фибриногена.
Два последних метода обследования позволяют в ранние сроки беременности определить характер и выраженность системных изменений микроциркуляции, нарушений реологических свойств крови, которые обусловливают циркуляторные расстройства и приводят к развитию хронической гипоксии у матери и плода.
Исследования не всегда могут быть в полном объеме осуществлены в условиях родильных и даже терапевтических отделений общего типа. В связи с этим, для того чтобы облегчить выявление беременных с особо высокой степенью риска (что на ранних этапах беременности позволяет решить вопрос о целесообразности ее сохранения), мы разработали комплекс прогностических таблиц, основанных на определении информативной значимости различных факторов, полученных при анализе данных анамнеза и результатов клинического обследования больных.
Если полученная при суммировании информационной меры отдельных факторов искомая сумма (Tиск.) будет превышать критическую сумму (Tкр.), которая занимает пограничное положение между суммой информационных мер всех исследуемых факторов в группах с благоприятным (T+) и неблагоприятным (T-) исходом беременности, то вероятность неблагоприятного исхода беременности будет очень велика. В ранние сроки беременности это позволяет ставить вопрос о ее прерывании, а в тех случаях, когда возможность прерывания беременности упущена, увеличивается настороженность врача в отношении ранних проявлений фетоплацентарной недостаточности и необходимости ее профилактики и лечения. Учитывая, что развитие кетоацидоза в начале беременности представляет собой значительную опасность для плода, мы рассматриваем появление этого осложнения в первые недели беременности как противопоказание к ее сохранению.
Необходимость повторной госпитализации во второй половине беременности обычно бывает обусловлена ухудшением течения сахарного диабета или появлением осложнений беременности, что требует тщательной коррекции доз инсулина, повторения соответствующего обследования и лечения с обязательным применением антигипоксической терапии. Если есть возможность, то целесообразно проводить индуктотермию околопочечной области. Очень хороший эффект как у больной матери, так и у плода наблюдается при применении гипербарической оксигенации [Жданов Г. Г., Николаева Е. Е., 1981; Жданов Г. Г. и др., 1982], однако личного опыта по применению этого вида терапии у нас нет.
Согласно нашим данным, основанным на результатах кардиомониторного контроля и ультразвуковом сканировании, начиная с 31 - 32-й недели беременности значительно увеличивается частота осложнений беременности, нарастает плацентарная недостаточность, поэтому оптимальным сроком дородовой госпитализации при сахарном диабете (ИЗД и ГИЗД) мы считаем срок не больше 31 - 32 нед. Это обеспечит возможность полноценного и всестороннего клинического обследования беременных, постоянного тщательного наблюдения за их состоянием, проведения необходимых профилактических и лечебных мероприятий, особенно при выявлении поздних токсикозов и угрозы прерывания беременности" тщательной компенсации сахарного диабета.
В этот период врачи должны уделять особое внимание решению главной и самой трудной акушерской задачи - правильному выбору времени и метода родоразрешения таких больных. Важно не упустить момент, когда в связи с ухудшением состояния плода показано срочное родоразрешение, но при этом надо быть уверенным, что плод уже достаточно зрелый для того, чтобы адаптироваться к условиям внеутробного существования. Вследствие этого необходимо проводить постоянное тщательное наблюдение за функциональным состоянием плода и определять степень его зрелости, основываясь на результатах клинического обследования и тестах функциональной диагностики, направленных на оценку состояния фетоплацентарной системы.
Согласно нашим данным, одной из главных причин антенатальной гибели плода является развитие гипогликемического состояния у матери, что особенно опасно в конце беременности, поэтому в этот период необходимо усилить контроль за уровнем сахара в крови и моче и при необходимости повышать дозы инсулина постепенно.
При лечении поздних токсикозов следует обращать особое внимание на улучшение почечного кровообращения, нормализацию процессов микроциркуляции и не увлекаться применением диуретических средств, так как при этом заметно уменьшается возможность реабсорбции в почечных канальцах.
Оценка состояния фетоплацентарной системы и степени зрелости плода при сахарном диабете матери. Наблюдение за функциональным состоянием плода и оценка состояния фетоплацентарной системы у беременных с сахарным диабетом затруднены тем, что не все критерии, применяемые в акушерстве, могут быть использованы для характеристики беременных с данным заболеванием. В связи с этим возникла необходимость апробации при сахарном диабете различных тестов функциональной диагностики и выработки критериев, адекватно отражающих величину исследуемых параметров. С этой целью нами был проведен сравнительный анализ и разработаны соответствующие критерии оценки функционального состояния плода и фетонлацентарной системы по следующим методикам:
1) исследование эндокринной функции фетоплацентарной системы методом кольпоцитологии, а также определение в крови беременных уровня плацентарного лактогена; 2) изучение функционального состояния и характера реакций сердечно-сосудистой системы плода на различные раздражители, характеризующих уровень адаптивных резервов плода, путем динамического кардиомониторного контроля.
Проведенные нами у 50 беременных, больных сахарным диабетом, кольпоцитологические исследования позволили установить, что, так же как и в других группах беременных с высокой степенью риска перинатальной патологии, наиболее неблагоприятными для прогноза беременности являются цитолитический, регрессивный мазок и мазок, не соответствующий сроку беременности. Наличие этих мазков следует рассматривать как показание к ускоренному родоразрешению (табл. 17).
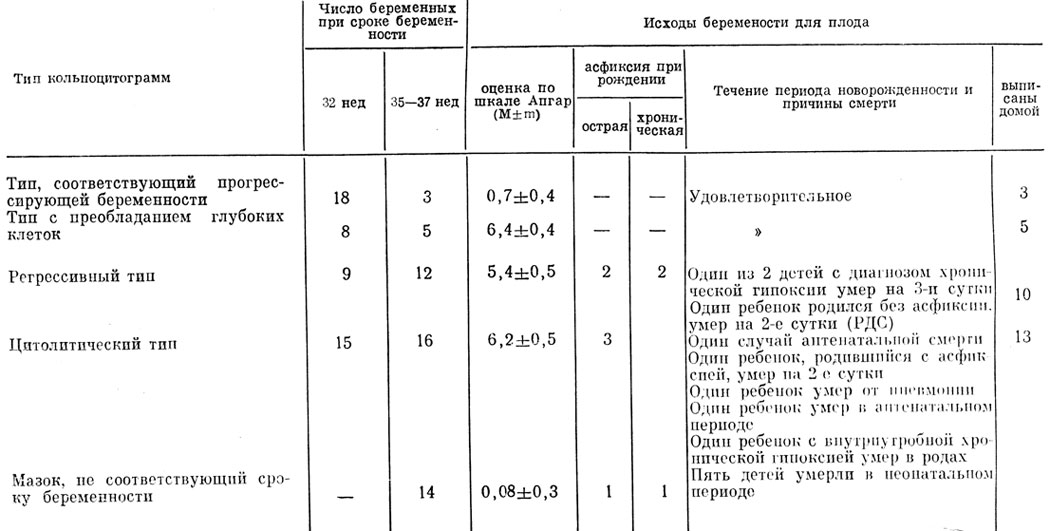
Таблица 17. Исходы родов для плода при различных типах кольпоцитограмм у беременных, страдающих сахарным диабетом
Содержание плацентарного лактогена в крови у обследованных нами больных с ИЗД при сроке беременности 35 - 36 нед составило 9,57±3,8 мкг/мл (в контрольной группе 12,5±4,9 мкг/мл), а в конце второго периода родов - 10,39±2,5 мкг/мл.
Полученные нами данные существенно не отличались от таковых, полученных в общей популяции беременных. Однако следует учитывать в данные литературы о существовании зависимости между уровнем плацентарного лактогена, компенсацией сахарного диабета, массой тела плода и плаценты. В связи с этим, учитывая наличие диабетической макросомии, функциональное состояние фетоплацентарного комплекса при сахарном диабете, определяемое по содержанию плацентарного лактогена, целесообразно оценивать в комплексе с другими показателями.
Были проведены также динамическое изучение и сравнительный анализ кардиотокографических (КТГ) кривых, записанных при сроке беременности 34 - 36 нед у 30 здоровых женщин и 70 больных сахарным диабетом, беременность у которых закончилась неосложненными родами через естественные родовые пути и рождением ребенка без признаков асфиксии.
Проведенные исследования позволили прийти к заключению, что КТГ-кривые у больных сахарным диабетом беременных, даже при благоприятном для плода исходе родов, существенно отличаются от таковых в контроле. Для КТГ-кривых, записанных у этих беременных, характерно достоверное снижение плотности волнообразного типа осцилляций и заметное повышение плотности патологически суженных осцилляций (особенно немого или силентного типа). Вследствие этого КТГ-кривые приобретают монотонный характер. Обращает на себя внимание и достоверное снижение двигательной активности плода (табл. 18).
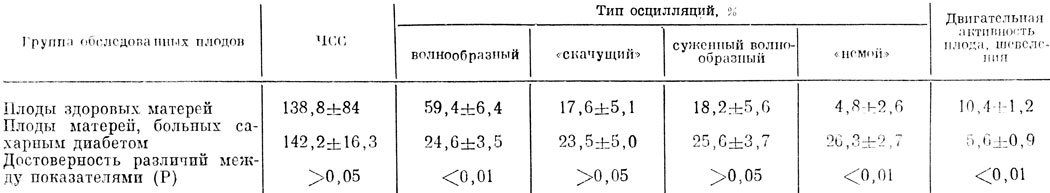
Таблица 18. Особенности КГТ плодов от беременных, больных сахарным диабетом (M±m)
Особый интерес для оценки функционального состояния фетоплацентарной системы представляло изучение изменения частоты сердечных сокращений (ЧСС) в ответ на действие различных эндогенных (шевеление плода) или экзогенных (повышение тонуса матки, вызванное внутривенным капельным введением окситоцина) раздражителей. Было установлено, что у плодов от матерей, больных сахарным диабетом, изменение ЧСС в ответ на шевеление были более выражены, чем у плодов от здоровых беременных (уменьшение до 70 ударов в 1 мин при сахарном диабете и до 100 ударов в контроле), и не сопровождались, как у последних, компенсаторными акцелерациями. В то же время вследствие ограниченных резервов фетоплацентарной системы и неполноценности реакций адаптации у плодов при сахарном диабете матери даже кратковременное нарушение оксигенации, вызванное повышением тонуса матки, приводило к появлению поздних тяжелых децелераций, свидетельствовавших о серьезном нарушении функционального состояния плода (рис. 10, 11, 12).
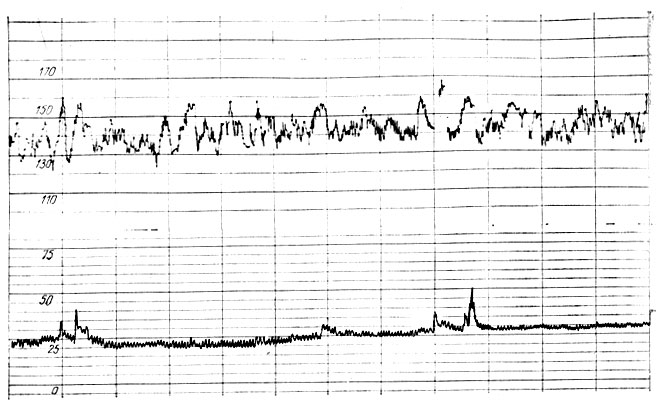
Рис. 10. Кардиотахограмма плода от здоровой матери при сроье беременности 36 нед
Особенно неблагоприятное влияние на состояние плода оказывала декомпенсация диабета матери. У этих больных плотность патологических осцилляций "немого" и "скачущего" типов достигала 25,3±7,0 и 27,6±5,0%, в то время как эти показатели у плодов от матерей с компенсированным диабетом составляли соответственно 6,0±3,5 и 17,8±5,0% (P<0,05). Наряду с этим по мере увеличения срока беременности, особенно после 35 нед, отмечалась тенденция к снижению плотности волнообразного типа осцилляций, что свидетельствовало о заметном нарастании гипоксии плода.
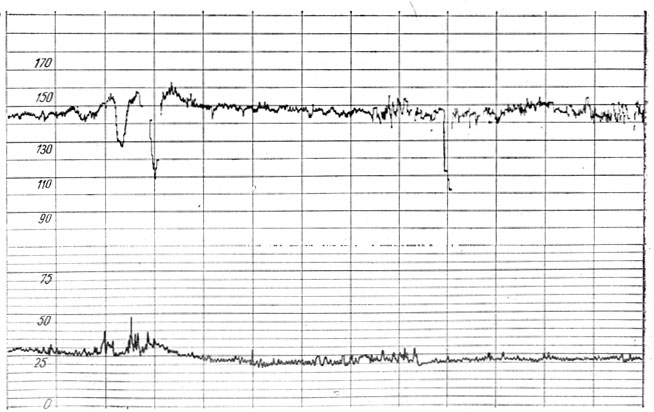
Рис. 11. Кардиотахограмма плода от больной сахарным диабетом при сроке беременности 36 нед. Монотонный тип КТГ при увеличении плотности 'немого' типа осцилляций
Для того чтобы определить, какие показатели КТГ могут свидетельствовать об угрожаемом состоянии плода, был проведен ретроспективный анализ КТГ-кривых у беременных, больных сахарным диабетом, у которых отмечалась гибель плода в антенатальный период. Повышение плотности "немого" типа осцилляций свыше 40%, его трансформация в "скачущий" тип (мобилизация последних компенсаторных резервов плода), снижение двигательной активности плода до трех шевелений за время регистрации КТГ, ареактивность плода (отсутствие изменений ЧСС при шевелении или проведении функциональных проб), значительное уменьшение ЧСС в ответ на повышение тонуса матки свидетельствовали о нарастающей гипоксии плода и были расценены как показание к срочному родоразрешению. Выраженное уменьшение базальной ЧСС наблюдалось нами в преагональном периоде, поэтому его нельзя рассматривать как ранний диагностический признак.
Независимо от применения тестов функциональной диагностики в последние годы большое внимание стали уделять регистрации двигательной активности плода, которая нередко изменяется раньше, чем выявляются нарушения со стороны деятельности сердца. В связи с большой диагностической ценностью этого признака мы рекомендуем у всех беременных с сахарным диабетом после 32-й недели регистрировать частоту шевелений. Параллельно проводят регистрацию частоты шевелений на КТГ-кривых и при ультразвуковом сканировании.
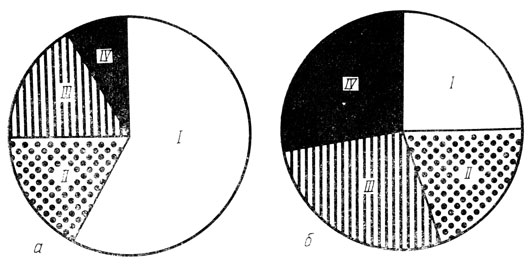
Рис. 12. Плотность различных типов осцилляций при кардиотахографии плодов здоровых и больных сахарным диабетом матерей. а - здоровые беременные, б - беременные, больные сахарным диабетом; I - волнообразный тип осцилляций, II - 'скучающий', III - суженный волнообразный, IV - 'немой'
При тенденции к снижению двигательной активности плода или к повышению плотности патологических типов осцилляций необходимо усилить антигипоксическую терапию. Широко используют постельный режим в положении на боку, оксигенотерапию, антигипоксические средства (сигетин, корглюкон, эуфиллин, курантил). Хороший эффект дает одновременное применение сигетина и электрофореза сульфатом магния.
Прогрессивное урежение или отсутствие шевелений плода даже при хорошем ее сердцебиении является показанием к срочному повторению комплекса мероприятий по лечению внутриутробной гипоксии плода, при этом сигетин лучше вводить капельно (4 мл 2% раствора сигетина в 100 мл изотонического раствора натрия хлорида или 5% раствора глюкозы). Если в течение нескольких часов шевеление плода не улучшится, то при его достаточной зрелости необходимо ставить вопрос о досрочном родоразрешении. В тех случаях, когда симптомы гипоксии плода появляются раньше 36-й недели беременности или у врача нет уверенности в том, что срок беременности определен правильно, то во избежание рождения глубоконедоношенного, маложизнеспособного плода возникает необходимость определить степень его зрелости по данным рентгенологического исследования (наличие ядер окостенения в проксимальных эпифизах большеберцовых костей), характеру околоплодных вод или данным ультразвукового сканирования. Первые два метода могут быть применены в большинстве родовспомогательных учреждений.
Однако при этом следует учитывать, что нормативы, соответствующие определенному сроку беременности, у больных сахарным диабетом и здоровых женщин не всегда совпадают. Так, у женщин, больных сахарным диабетом, при сроке беременности 37 нед содержание в осадке околоплодных вод клеточных элементов сальных желез составляет 11 - 2,2%, отношение креатинина амниотической жидкости к креатинину крови матери равно 2,3±0,23, а средний балл при оценке пробы Клементса достигает 5,7. У здоровых беременных такие показатели отмечаются при сроке 35 - 351/2нед. Таким образом, для определения степени зрелости плода у беременных, больных сахарным диабетом, следует применять критерии, разработанные специально для этой категории больных.
Учитывая сказанное выше, мы поставили перед собой задачу изучить характер изменений состава околоплодных вод при сахарном диабете в зависимости от срока беременности и на основании этого выработать критерии для определения степени зрелости плода у данных больных. Было проведено комплексное исследование околоплодных вод у 85 больных сахарным диабетом при сроке беременности 35 - 40 нед. Околоплодные воды для исследования брали в момент их отхождения, при амниотомии или путем амниоцентеза.
Концентрацию креатинина определяли по методу Йаффе. Учитывая возможность повышения уровня креатинина в околоплодной жидкости при высоком его содержании в крови матери, мы проводили определение содержания креатинина параллельно в околоплодных водах и в сыворотке крови роженицы. С нашей точки зрения, коэффициент креатинин вод/креатинин крови матери позволяет более точно оценивать истинное содержание плодового креатинина.
Для определения содержания фосфолипидов в околоплодных водах был использован тест пенообразования при разведении околоплодных вод 1:1. 1:3 и 1:4. Оценку полученных результатов проводили по модифицированной нами 9-балльной системе. Появление обильной стойкой пены по всей поверхности жидкости в любой пробирке оценивали в 3 балла, наличие пузырьков пены только по периметру - в 2 балла, появление прерванного кольца пузырьков - в 1 балл, наличие в пробирке единичных пузырьков в 0,5 балла. Сумма баллов при оценке жидкости в трех пробирках от 6,5 до 9 соответствовала положительному тесту пенообразования, при сумме 3,5 - 6 баллов тест расценивали как сомнительный и при оценке меньше 3 баллов - как отрицательный.
Для цитологического исследования осадка амниотической жидкости применяли окраску 0,1% водным раствором Нильского голубого по методике Гордона. Содержание клеток сальных желез в амниотической жидкости больных сахарным диабетом в 34 - 35 нед было равно 2,0±0,6%, при сроке 36 - 37 нед оно повышалось до 11,2±2,2%, а к моменту своевременных родов достигало 17,0±6,42%. По мере увеличения срока беременности было отмечено увеличение коэффициента креатинин вод/креатинин крови матери, который при сроке беременности 34 - 35 нед составлял 1,66±0,23, затем увеличивался до 2,15±0,17 и к 38 - 40-й неделе достигал 2,48±0,17.
Проведенный нами анализ клинического течения периода новорожденности показал, что при положительном результате "пенной" пробы (6,5 - 9 баллов) синдром дыхательных расстройств в легкой степени встречался у 15% детей, при сомнительном (4 - 6 баллов) - у 30% и при отрицательном (4 балла) - у 50%. Аналогичные результаты были получены при анализе отношений креатинин вод/креатинин крови матери. Так, при отношении, превышающем 2,5, синдром дыхательных расстройств наблюдался у 10% Детей, при 2,0 - 2,5 - у 20% и при отношении менее 2 синдром дыхательных расстройств был отмечен у каждого второго ребенка.
Таким образом, при положительном "пенном" тесте, отношении креатинин вод/креатинин крови матери, достигающем или превышающем величину 2,3, и наличии в водах не менее 11% оранжевых клеток можно считать, что плод достаточно зрелый, и в этих случаях при необходимости можно ставить вопрос о досрочном родоразрешении беременной.
Содержание фосфолипидов целесообразно исследовать и после рождения ребенка, определяя его в аспирате из дыхательных путей или желудка новорожденного. Это обеспечит своевременное прогнозирование развития у него респираторного дистресс-синдрома и, следовательно, поможет правильно выбрать комплекс реанимационных и лечебных мероприятий.
Наблюдающаяся у новорожденных от больных сахарным диабетом матерей высокая частота респираторного дистресс синдрома (РДС), которая заметно превышает таковую в контрольной группе детей того же гестационного возраста, позволяет высказать предположение о том, что в основе недостаточной сурфактантной активности легочной ткани у плодов и новорожденных больных матерей лежит не только повышенное разрушение сурфактанта, вызванное влиянием декомпенсированного патологического ацидоза, свойственного потомству больных сахарным диабетом женщин, но и недостаточная секреторная активность гормонов гипофизарно-надпочениковой системы. Подтверждением этой точки зрения являются результаты исследований Brazy и соавт. (1978), которые обнаружили в околоплодных водах женщин, больных сахарным диабетом, заметное уменьшение по сравнению с контролем содержания кортизола, что тесно коррелировало с показаниями отношений лицетин/сфингомиелин. Полученные результаты подтверждают целесообразность применения при увеличении угрозы преждевременных родов или при необходимости родоразрешения больных сахарным диабетом до 36 - 37-й недели беременности глюкокортикоидов для профилактики развития у новорожденных РДС. Согласно нашим наблюдениям, внутримышечное введение беременным 50 - 100 мг гидрокортизона или 12 мг дексаметазона в течение 2 - 3 дней перед родами способствует увеличению синтеза в легких сурфактанта и тем самым предотвращает развитие у новорожденных ателектаза легких. Однако применение глюкокортикоидов может способствовать нарастанию явлений позднего токсикоза и декомпенсации сахарного диабета. В связи с этим должен быть организован особенно строгий контроль за уровнем гликемического профиля и динамикой артериального давления у беременной, получающей глюкокортикоиды.
Применение ультразвукового сканирования значительно расширило возможности не только определения функционального состояния и степени зрелости плода, но и диагностики ранних проявлений диабетической фетопатии. Наиболее эффективным является динамическое ультразвуковое наблюдение за больными сахарным диабетом в возможно более ранние сроки беременности. Это позволяет с большей точностью определять гестационный возраст, так как величина плода в ранние сроки беременности менее подвержена влиянию таких факторов, как тяжесть и степень компенсации диабета матери и наличие у нее диабетических ангиопатий.
Результаты проведенного в нашем отделении ультразвукового сканирования 100 здоровых и 145 больных сахарным диабетом беременных в динамике (В. Ф. Ордынский) подтвердили данные литературы о том, что из биометрических показателей, используемых для определения срока беременности, предполагаемой массы тела плода и проявлений диабетической фетопатии, наиболее стабильным является бипариетальный размер головки плода (БПР) (табл. 19).
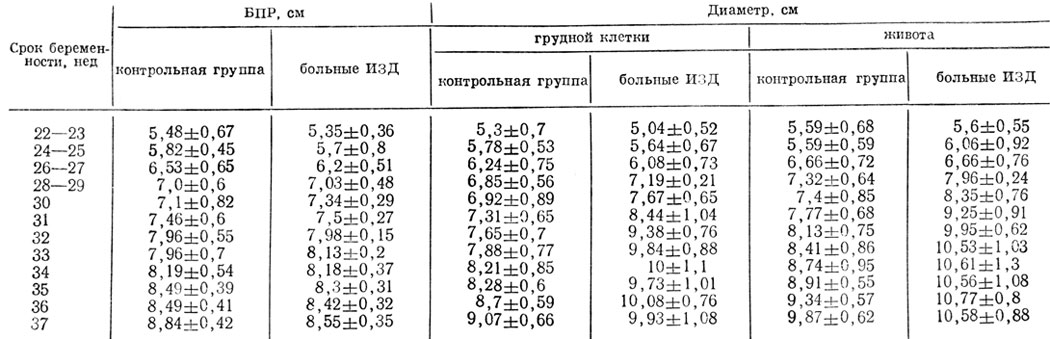
Таблица 19. Биометрические показатели плодов от здоровых и больных сахарным диабетом матерей в различные сроки беременности
При этом у плодов от матерей, больных сахарным диабетом, между 27-й и 34-й неделей беременности увеличение БПР головки несколько опережало таковое в контроле (отношение БПР головки плода при сахарном диабете матери к таковому у здоровых плодов составляло 1,06 - 1,096), но после 34-й недели темп роста головки плода при сахарном диабете матери заметно снижался.
Как показали проведенные исследования, у здоровых женщин по мере увеличения срока беременности отмечалось пропорциональное увеличение всех биометрических показателей плода, в то время как у больных сахарным диабетом выявлено наличие выраженной диспропорции между размерами головки и туловища плода, которая нарастала в основном за счет значительного увеличения размеров живота. Так, отношение поперечного размера груди и живота к бипариетальному размеру головки (Г/БПР и Ж/БЦР) в III триместре беременности составляло в контрольной группе 0,98 - 1,02 и 1,04 - 1,02. В то же время у плодов от матерей, больных сахарным диабетом, отношение Г/БПР, которое до 31-й недели беременности было ниже единицы, после 31-й недели увеличилось до 1,04 - 1,2. Еще более отчетливо было выражено у плодов этой группы увеличение размеров живота (отношение Ж/БПР при сроке беременности 31 нед составляло 1,23, а в более поздние; сроки возрастало до 1,28 - 1,3) (табл. 20).
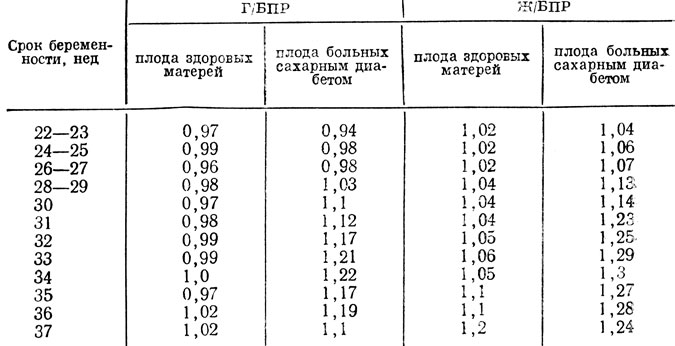
Таблица 20. Отношение диаметра грудной клетки и живота к БПР головки плодов от здоровых и больных сахарным диабетом матерей
Таким образом, начиная с 30 - 35-й недели беременности у плодов от матерей, больных сахарным диабетом, при ультразвуковом сканировании становится отчетливо заметна выраженная диспропорция между размерами головки и туловища, что свидетельствует о нарастании признаков диабетической фетопатии. В связи с этим срок беременности 30 - 35 нед следует рассматривать как критический для внешнего проявления диабетической фетопатии. После 35 нед темп роста плодов при сахарном диабете матери снижается. По-видимому, это связано с влиянием на плод хронической тканевой гипоксии, обусловленной нарастанием плацентарной недостаточности.
О нарастании признаков диабетической фетопатии, а следовательно, и об увеличении угрозы для плода, помимо изменений биометрических показателей, свидетельствуют также выраженная отечность мягких тканей (проявление двойного контура при визуализации головки, а иногда и живота плода), нарушение двигательной активности и темпа дыхательных движений плода.
Заметное влияние на биометрические показатели плодов от больных сахарным диабетом матерей оказывают тяжесть и степень компенсации заболевания у матери, а также наличие у нее сосудистых осложнений. Так, у плодов от матерей с ИНЗД выраженные проявления диспропорции обнаруживают приблизительно на 31 - 32-й неделе, при неосложненном ИЗД - на 30-й неделе, а при наличии диабетических ангиопатий - уже на 27-й неделе беременности. При гестационном диабете появление признаков диабетической фетопатии зависело от времени начала инсулинотерапии. При декомпенсированном диабете матери уменьшение БПР мы почти всегда наблюдали, начиная с 28-й недели.
Выбор срока и метода родоразрешения переменных с сахарным диабетом. Одним из основных акушерских вопросов при сахарном диабете беременной является предотвращение антенатальной гибели плода и обеспечение нормального развития в постнаталыюм периоде. Организация тщательного наблюдения за беременными, больными сахарным диабетом, более строгий подход к компенсации диабета вообще и при беременности в особенности, возможность более широкого использования в практике акушерской диабетологии современных методов функциональной диагностики - все это в значительной степени улучшило условия развития плода и расширило возможность акушеров более своевременно и адекватно оценивать его функциональное состояние. В связи с этим при неосложненном течении беременности и сахарного диабета, при относительно хорошем состоянии плода более обоснованным стало стремление акушеров максимально приблизить срок родоразрешения к концу беременности. Это способствует снижению частоты перинатальной патологии.
В то же время в результате применения методов функциональной диагностики, позволяющих реально оценивать резервы фетоплацентарной системы, и расширения наших представлений об особенностях гормонально-метаболических взаимоотношений между больной сахарным диабетом матерью и ее плодом установлено, что компенсаторные возможности таких плодов ограничены и недостаточно мобильны. Это в значительной степени снижает возможности плода противостоять той большой нагрузке, которую представляет собой родовой акт.
По мнению И. И. Бенедиктова, оптимальный срок родов при сахарном диабете, если плод созрел, составляют 36 нед, a Gabbe и J. Mestman (1977) утверждают, что роды при сахарном диабете раньше 38-й недели можно допускать только при доказанной зрелости легких плода. Согласно установкам Lange (1979), срок родов необходимо устанавливать в зависимости от тяжести диабета (37 - 40 нед).
Что касается метода родоразрешения, то по этому вопросу в литературе имеются большие разногласия. Согласно данным Е. Педерсен (1979), частота кесаревых сечений при сахарном диабете возросла с 11% в 1949 - 1955 гг. до 32% в 1956 - 1959 гг. и даже до 50% в более поздний период.
Lange и соавт. (1979) кесарево сечение применили у 49% беременных, больных сахарным диабетом. По данным И. И. Бенедиктова и соавт. (1980), процент кесаревых сечений при сахарном диабете составлял 15,2. М. В. Садаускас и соавт. (1980) приводят такие показатели: в 1968 - 1974 гг. частота кесаревых сечений при сахарном диаоете равнялась 12,8%, родовозбуждение было проведено у 44,7% больных. Основным показанием к кесареву сечению было несоответствие размеров таза и плода (макросомия). Перинатальная смертность достигала 31,9%. В 1974 - 1977 гг. частота кесаревых сечений увеличилась до 26%, а родовозбуждение осуществлено у 70% больных. Основными показаниями к кесареву сечению были гипоксия плода и неэффективность родовозбуждения. Перинатальная смертность снизилась до 9,4%.
Таким образом, следует констатировать, что выбор оптимального срока и метода родоразрешения больных сахарным диабетом продолжает оставаться одной из наиболее трудных акушерских проблем.
Согласно современным представлениям, при тяжелых формах сахарного диабета, особенно в сочетании с отягощенным акушерским анамнезом, необходимо стремиться путем строжайшего контроля за течением беременности и основного заболевания, постоянного наблюдения за функциональным состоянием плода, своевременного применения профилактических и терапевтических мер максимально пролонгировать беременность, с тем чтобы, учитывая ограниченные резервы больной матери и плода и высокую частоту осложнений в родах, применить для родоразрешения женщины кесарево сечение. В то же время при легких формах диабета и неосложненном течении беременности, хорошем функциональном состоянии плода и благоприятной акушерской ситуации можно допустить своевременные роды через естественные родовые пути.
Между этими двумя полюсами существует множество вариантов, которые приходится каждый раз выбирать, обязательно учитывая резервные возможности матери и плода, гестационный возраст и конкретную акушерскую ситуацию. Так, например, при тяжелом и лабильном течении сахарного диабета, которое является показанием к абдоминальному родоразрешению, часто невозможно пролонгировать беременность до необходимого срока. Здесь возникает своеобразный порочный круг, так как при декомпенсации течения диабета увеличивается тяжесть позднего токсикоза и под влиянием этих факторов ухудшается функциональное состояние плода. Это приводит к необходимости досрочного родоразрешения таких больных. Преждевременное родоразрешение абдоминальным путем гарантирует в таких случаях извлечение живого ребенка, но значительно увеличивает угрозу развития у него синдрома дыхательных расстройств вплоть до летального исхода. В то же время роды через естественные родовые пути, обеспечивающие более полноценную подготовку недоношенного ребенка к условиям внеутробного существования, могут явиться непосильной нагрузкой как для матери, так и для плода.
Проведенные нами исследования показали, что декомпенсация сахарного диабета часто сопровождается слабостью родовой деятельности и, как правило, приводит к нарастанию гипоксии плода и асфиксии новорожденного даже при отсутствии акушерских осложнений. Таким образом, прежде всего необходимо провести достаточно полную компенсацию сахарного диабета еще в прегестационном периоде, а также в ранние сроки беременности, что возможно только при четкой организации всех этапов охраны здоровья больной сахарным диабетом матери и ее плода.
Как уже было отмечено выше, при благоприятном течении беременности и сахарного диабета, хорошем состоянии плода оптимальным для больных сахарным диабетом является срок родоразрешения, приближенный к своевременным родам (38 нед). Это способствует более быстрой и полноценной адаптации ребенка к условиям внеутробного существования.
При недостаточной компенсации диабета, прогрессировании осложнений беременности, при наличии отягощенного акушерского анамнеза, отсутствии условий для ежедневного контроля за функциональным состоянием плода при нарастающих явлениях гипоксии следует прибегать к досрочному родоразрешению, оптимальный срок для проведения которого 37 нед беременности. Родоразрешение больных сахарным диабетом раньше 36 нед оправдано только при явной угрозе для матери или плода, а возбуждение родов при сроке менее 35 нед допустимо лишь по очень серьезным показаниям со стороны матери (тяжелая декомпенсация диабета, прогрессирование диабетических ангиопатий, тяжелые формы поздних токсикозов). Беременные со скрыто протекающим и инсулинонезависимым диабетом при отсутствии у них тяжелых осложнений беременности, как правило, могут рожать своевременно.
В настоящее время показаниями к абдоминальному родоразрешению при сахарном диабете служат: 1) наличие сосудистых осложнений диабета, прогрессирующих во время беременности (диабетическая ретинопатия, интеркапиллярный гломерулосклероз); 2) наличие лабильного диабета со склонностью к кетоацидозу; 3) прогрессирующая гипоксия плода при отсутствии условий для срочного родоразрешения через естественные родовые пути и при сроке беременности не менее 36 нед; 4) наличие тяжелого, не поддающегося лечению позднего токсикоза беременных; 5) тазовое предлежание плода; 6) наличие гигантского плода.
Следует помнить, что у матерей, больных сахарным диабетом, незрелые дети, извлеченные с помощью планового кесарева сечения, значительно хуже адаптируются к условиям внешней среды, чем дети того же возраста, но рожденные через естественные родовые пути.
При появлении показаний к абдоминальному родоразрешению у больных сахарным диабетом со сроком беременности менее 37 нед можно (если к этому нет противопоказаний) начать с родовозбуждения, а после нескольких часов родовой деятельности перейти к выполнению кесарева сечения. В том случае, если операцию производят по показаниям со стороны плода или при наличии гигантского плода, чтобы обеспечить максимально бережное выведение ребенка, целесообразнее производить истмико-корпоральное кесарево сечение с нижнесрединным подходом.
Особенности ведения родов у больных сахарным диабетом. Реанимация и лечение новорожденных. Как показал проведенный нами анализ, при ведении родов через естественные родовые пути женщин с сахарным диабетом следует учитывать следующие особенности течения родового акта:
1) ограниченные энергетические ресурсы у больных сахарным диабетом часто обусловливают развитие у них при затянувшихся родах упорной слабости родовой деятельности, в связи с чем общая продолжительность родов не должна превышать 8 - 10 ч; в противном случае следует решать вопрос в пользу абдоминального родоразрешения;
2) присущая потомству больных сахарным диабетом матерей высокая степень риска значительно повышается в родах. В связи с этим требуется тщательное постоянное наблюдение за функциональным состоянием плода и регулярное проведение мероприятий по профилактике и лечению гипоксии;
3) характерная для сахарного диабета неполноценность сосудов предрасполагает к нарастанию в родах симптомов тяжелых токсикозов;
4) значительная эмоциональная нагрузка, отрицательное действие болевых раздражителей, повышенная мышечная нагрузка и естественное утомление роженицы нередко обусловливают развитие в родах декомпенсации сахарного диабета, что значительно ослабляет родовую деятельность.
Исходя из этих особенностей родового акта, следует дать следующие рекомендации:
1) необходима заблаговременная тщательная многодневная подготовка родовых путей беременной по одной из существующих схем. Отсутствие эффекта от повторного проведения мероприятий по созреванию шейки матки при необходимости срочного родоразрешения является показанием к кесареву сечению;
2) при подготовленных родовых путях родовозбуждение целесообразно начинать с амниотомии. Если через 1 - 11/2ч после из лития вод не разовьется эффективная родовая деятельность, то необходимо повторить созданпе гормонального фона и приступить к медикаментозному родовозбуждению (внутривенное введение окситоцина или простагландинов) в сочетании с широким применением спазмолитических средств;
3) для предупреждения вторичной слабости родовой деятельности при затянувшемся первом периоде родов (особенно у первородящих) и при раскрытии шейки матки на 5 - 6 см, если не предполагается абдоминальное родоразрешение, необходимо обеспечить роженице отдых (введение ГОМК, виадрила и т. п.);
4) во время родов необходимо тщательно следить за состоянием матери и плода, регулярно осуществлять профилактику гипоксии плода, проводить терапию позднего токсикоза.
Наблюдение за состоянием плода значительно облегчается при возможности проведения кардиомониторного контроля. Уменьшение ЧСС в конце схваток (поздние децелерации) свидетельствует об истощении компенсаторных возможностей плода, что следует расценивать как показание к кесареву сечению;
5) для профилактики тяжелой декомпенсации сахарного диабета необходимо регулярно определять у роженицы уровень гликемии (через 2 - 3 ч) и корригировать его назначением дробных доз инсулина или введением глюкозы. При затянувшемся периоде раскрытия, чтобы предупредить развитие кетоацидоза, следует под. контролем кислотно-щелочного состояния применить ощелачивающую терапию;
6) при неподготовленных родовых путях, отсутствии эффекта от родовозбуждения или появлении симптомов нарастающей внутриутробной гипоксии плода необходимо закончить роды абдоминальным путем.
Поскольку у рожениц, страдающих сахарным диабетом, к концу родов часто развиваются такие серьезные осложнения, как слабость потуг, гипоксия плода и затрудненное выведение плечевого пояса, ведению второго периода родов должно быть уделено особое внимание. Для того чтобы предотвратить слабость потуг и обеспечить активную родовую деятельность к моменту рождения массивного плечевого пояса плода, необходимо при малейшей тенденции к ослаблению родовой деятельности в конце периода раскрытия приступить к ее активации окситоцином. Кроме того, нельзя забывать, что нарастание слабости родовой деятельности, как и гипоксии плода, часто является результатом декомпенсации диабета в родах, поэтому строгое наблюдение за течением основного заболевания и его коррекция часто приводят к улучшению акушерской ситуации. При отсутствии гипоксии плода не следует форсировать рождение головки, выводить ее целесообразнее в конце паузы между потугами. Это дает возможность плечевому поясу опуститься ниже, и тогда поворот плечиков плода по времени совпадает с потугой, что и обеспечит их рождение.
При появлении симптомов гипоксии плода или недостаточной эффективности потуг оперативное родоразрешение (акушерские щипцы) - более щадящий способ для плода, чем длительное врезывание головки в условиях нарастающей внутриутробной гипоксии. Чтобы предотвратить тяжелую внутриутробную травму и гибель плода при затрудненном выведении плечевого пояса, необходимо произвести эпизиотомию и срочно приступить к повороту плечиков и освобождению задней ручки плода с помощью ручных приемов.
Ведение последового и раннего послеродового периодов при сахарном диабете осуществляется по общим принципам, но с учетом повышенной склонности таких больных к послеродовой инфекции. В связи с этим целесообразно более широко и заблаговременно (при затянувшемся безводном периоде уже во время родов) применять антибактериальную терапию.
Основным принципом реанимации новорожденных у матерей, больных сахарным диабетом, является выбор адекватных реанимационных мероприятий в зависимости от состояния новорожденного, степени его зрелости, метода родоразрешения, компенсации заболевания и особенностей патогенеза диабетической фетопатии. Первой обязательной мерой является отсасывание содержимого из полости рта сразу же после рождения головки плода (плечевой пояс в этот момент еще не совершил поворота), а затем очень тщательное отсасывание содержимого из трахеи и желудка.
Опыт показывает, что у незрелых новорожденных удовлетворительное состояние в момент рождения часто является обманчивым. При отсутствии необходимой терапии состояние ребенка может быстро ухудшиться в связи с нарастанием симптомов дыхательной недостаточности. Вследствие этого у незрелых новорожденных (роды через естественные родовые пути раньше 36-й недели, а кесарево сечение - раньше 37-й недели беременности) для профилактики ателектаза легких необходимо проводить искусственную вентиляцию легких, даже при отсутствии признаков асфиксии. Зрелые новорожденные в такой терапии обычно не нуждаются.
Наличие легкой асфиксии у незрелых новорожденных, так же как и проявление выраженной асфиксии у более зрелых детей, необходимо расценивать как показание к немедленной интубации трахеи и применению аппаратного дыхания. Вопрос о прекращении искусственной вентиляции легких следует решать только после тщательной аускультации новорожденного в том случае, если дыхание хорошо проводится во всех отделах легких и отсутствует симптом крепитации. При этом восстанавливается хороший тонус и розовая окраска кожных покровов. В среднем аппаратное дыхание должно продолжаться не менее 20 - 30 мин. В течение этого времени следует принять меры для согревания новорожденного, так как переохлаждение ведет к снижению po2 и нарастанию ацидоза. В связи с тем что новорожденные от больных сахарным диабетом матерей, как правило, нуждаются в проведении инфузионной терапии, можно, перевязывая пупочный канатик, оставлять культю длиной не менее 10 мм.
После установления у незрелых или перенесших гипоксию новорожденных самостоятельного дыхания целесообразно применить у них метод создапия положительного давления в дыхательных путях на выдохе (метод Грегори), который является эффективным средством профилактики ателектаза легких и синдрома дыхательных расстройств. В особо тяжелых случаях, когда после экстубации и присоединения аппарата Грегори состояние ребенка вновь начинает ухудшаться, можно повторно интубировать новорожденного и продолжать аппаратное дыхание в течение более длительного времени.
Изучение особенностей дыхательной функции новорожденных у матерей, больных сахарным диабетом, показало существование у них длительно сохраняющейся дыхательной недостаточности, особенно выраженной у незрелых детей. Это является показанием к последующему проведению оксигенотерапии, но при этом необходимо помнить, что гипероксигенация не менее опасна, чем кислородная недостаточность.
Кроме того, для профилактики респираторных нарушений у незрелых новорожденных целесообразно непосредственно после рождения ребенка внутримышечно ввести ему гидрокортизон из расчета 5 мг на 1 кг массы тела. Такая терапия способствует увеличению образования в легких новорожденного антиателектатического фактора (сурфактанта). При тяжелом состоянии новорожденного введение этой же дозы гидрокортизона повторяют через 8 ч, а затем вплоть до 5-го дня жизни препарат вводят 2 раза в день, а с 5-го по 7-й день периода новорожденности дозу снижают (одна инъекция в день). Назначение кортикостероидов целесообразно также из тех соображений, что доминирующее у этих детей в раннем послеродовом периоде инсулярное влияние не уравновешивается компенсаторной активацией коры надпочечников, в результате может произойти, особенно при декомпенсации диабета у матери, нарушение энергетического гомеостаза ребенка.
При наличии симптомов гипогликемии, уровне глюкозы ниже 1,65 ммоль/л или значительном снижении ее концентрации по сравнению с исходными данными необходимо применить капельное введение глюкозы из расчета 1 г сухого вещества на 1 кг массы тела ребенка вначале в виде 20%, затем 10% раствора. Введение глюкозы обычно продолжают до тех пор, пока уровень гликемии не поднимется выше 2,2 ммоль/л. Однако к проведению глюкозотерапии, направленной на устранение гипогликемии и нормализацию энергетического баланса новорожденных, следует подходить дифференцированно. Так, детям, у матерей которых наблюдается суб- и декомпенсированиое течение диабета, введение глюкозы целесообразно начинать под контролем уровня гликемии через 1 - 2 ч после рождения (высокий уровень гликемии в пуповинной крови и резкое его падение после рождения). При ИНЗД матери формирование диабетической фетопатии происходит на фоне относительной гипогликемии плода, в связи с чем введение глюкозы этим детям показано уже в момент рождения.
При наличии у матери сосудистых осложнений сахарного диабета в патогенезе диабетической фетопатии плода доминирует влияние хронической гипоксии при сравнительно слабо выраженных метаболических нарушениях. В связи с этим основное внимание лечащего врача должно быть направлено на обеспечение адекватной вентиляции легких, проведение массивной антигипоксической терапии и ликвидацию постгипоксических нарушений.
Согласно результатам наших наблюдений, метаболические и гемореологические изменения у потомства больных сахарным диабетом матерей характеризуются более низким уровнем гликемии, наличием выраженной гипопротеииемии, высоким гематокритом и повышенной вязкостью крови. В связи с этим у незрелых и перенесших асфиксию новорожденных, а также у новорожденных от матерей с декомпенсированным и осложненным диабетической микроангиопатией течением диабета для дальнейшей нормализации обменных процессов, улучшения микроциркуляции и ликвидации тканевой гипоксии целесообразно проводить комплекс лечебных мероприятий, разработанный Г. М. Савельевой и М. В. Федоровой для лечения постасфиктического синдрома. Для этого в вену пуповины или в вену головки вводят раствор альбумина (10 мг/кг) либо плазмы (8 - 10 мл/кг), 10% раствор глюкозы (10 мл/кг), гидрохлорид кокарбоксилазы (8 мг/кг). Повторное проведение ощелачивающей терапии во избежание развития алкалоза допустимо только под контролем показателей кислотно-щелочного состояния.
Для уменьшения опасности внутричерепных кровоизлияний целесообразно назначить внутримышечные инъекции 1% раствора викасола сразу после рождения, а также в первые 3 дня жизни. Затем ребенку в течение 7 - 10 дней назначают рутин, 5% раствор хлорида кальция и инъекции витаминов группы В. Для предупреждения отека мозга при выраженной гипергидратации вводят лазикс в сочетании с 5% раствором ацетата калия. При профилактике и лечении постгипоксической энцефалопатии хороший эффект дает оксибутират натрия (ГОМК).
Для ликвидации симптомов раздражения центральной нервной системы можно применять седуксен или, начиная со 2-го дня жизни, 25% раствор сульфата магния. При подозрении на внутриутробное инфицирование пли аспирационную пневмонию показано применение антибиотиков широкого спектра.
Учитывая осложненное течение периода новорожденности, к грудному вскармливанию детей обычно приступают не ранее 4 - 6-х суток. После выписки из родильного отделения дети от больных с сахарным диабетом матерей нуждаются в длительном специализированном наблюдении, создании соответствующего режима, проведении общеукрепляющего, а при необходимости и специального лечения.
|
ПОИСК:
|
© ROGHDENIEREBENKA.RU, 2010-2019
При копировании материалов активная ссылка обязательна:
http://roghdenierebenka.ru/ 'Беременность, рождение и первые годы жизни ребёнка'
При копировании материалов активная ссылка обязательна:
http://roghdenierebenka.ru/ 'Беременность, рождение и первые годы жизни ребёнка'