
Классификация дискоординации родовой деятельности по степени тяжести
Мы считаем наиболее целесообразным различать три степени тяжести клинического течения вторичной дискоординации родовой деятельности, которые в определенной степени отражают и динамичность процесса. Если лечение рожениц с ДСММ I степени будет нерациональным, то дискоординация легкой степени перейдет в более тяжелую форму.
ДСММ I степени. В силу различных причин происходит перевозбуждение адренергической нервной системы, ведущее к одновременному перевозбуждению и парасимпатического отдела. В кровь одновременно выделяются катехоламины и ацетилхолин, которые через синапсы воздействуют на гладкомышечные клетки миометрия, вызывая одномоментное сокращение продольных и циркулярных мышц.
Вначале расслабления циркулярных мышц отмечаются реже, а затем прекращаются, сменяясь сокращениями, возникающими одновременно с сокращениями продольных мышц. Раскрытие зева и продвижение предлежащей части замедляются. Зев раскрывается уже за счет усиленного растяжения циркулярных мышц продольными, которые в этой стадии сокращаются с большей амплитудой, чем циркулярные, т. е. в какой-то мере сохраняются большая активность дна, преобладание силы (амплитуды) сокращений продольных мышц над циркулярными.
Возникают надрывы и разрывы шейки матки. Базальный тонус матки возрастает, что ведет к повышению частоты и удлинению схваток. Характерной особенностью данной стадии ДСММ является выраженная болезненность сокращений матки. Значительно укорачивается период расслабления матки. Тонус миометрия между схватками остается повышенным, болезненность нарастает.
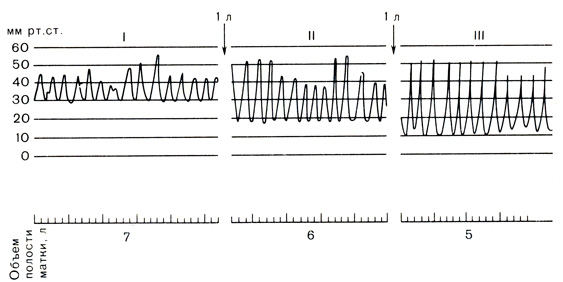
Рис. 16. Влияние изменений объема матки на амплитуду сокращения. Объяснение в тексте
Края шейки матки напрягаются во время схватки. Плодный пузырь имеет плоскую форму, передних вод мало. Между схватками сохраняется напряженность плодного пузыря. Вследствие нарушения внутриматочного давления плодные оболочки перестают растягиваться. Вследствие функциональной неполноценности плодного пузыря увеличивается нарушение СДМ, поэтому необходимо его вскрыть и развести оболочки.
У некоторых рожениц происходит спонтанный разрыв плодных оболочек, в результате чего восстанавливается координация сокращений матки, ускоряется раскрытие зева и продвижение предлежащей части по родовым путям.
Излитие околоплодных вод приводит к уменьшению объема полости матки, снижению ее базального тонуса, увеличению частоты и силы (амплитуда) схваток. Лишь недавно исследователи стали обращать внимание на значение изменения объема матки, тонуса, амплитуды и частоты ее сокращений, т. е. рассматривать объем матки как фактор, регулирующий ее сократительную деятельность. R. Czekanowski (1978) и другими авторами выявлена прямая зависимость между объемом матки и внутримиометральным (внутриамниотическим) давлением. R. Caldeyro-Barcia и J. Poseiro (1960) установили влияние изменения объема матки на динамику тонуса и амплитуды ее сокращения (рис. 16).
Если функционально неполноценный плодный пузырь своевременно не устранен, то тонус миометрия остается повышенным или увеличивается еще больше, длительность фазы расслабления и паузы между схватками уменьшается, болевые ощущения усиливаются. Поскольку общее ВМД при этом остается сниженным, скорость раскрытия шейки матки уменьшается, роды принимают затяжной характер. Если врач основывается только на показателе скорости раскрытия шейки матки или продвижения плода по родовому каналу, не учитывая характер схваток (частота, продолжительность, амплитуда сокращения) и основного базального тонуса миометрия, то, ошибочно поставив диагноз слабости, а не дискоординации родовой деятельности, он будет проводить родостимулирующую терапию, под влиянием которой увеличится нарушение координации схваток и еще больше уменьшится маточно-плацентарный кровоток.
Отсутствие должного расслабления матки в фазе диастолы схватки и уменьшение интервалов между схватками приводят к замедлению процессов ресинтеза сократительных белков в гладкомышечной клетке, нарушению процессов свертывания и развертывания белковых цепочек. Это в свою очередь обусловливает быстрое утомление матки, истощение ее энергетических ресурсов и углубление дезорганизации структуры ГМК. Отсутствие необходимого лечения при недостаточности саморегулирующих систем роженицы неизменно приводит к травмированию матери и плода, гипоксии плода, патологической кровопотере в последовом и раннем послеродовом периодах и другим осложнениям.
Цель врачебной тактики при раннем излитии околоплодных вод - нормализовать сократительную деятельность матки с помощью препаратов спазмолитического действия, уменьшить длительность безводного периода, ускорить течение родов. Прежде чем применять терапию, стимулирующую сократительную деятельность матки, необходимо добиться достаточной релаксации миометрия и снижения основного базального тонуса до 10 мм рт. ст.
Нередко дискоординированные сокращения матки развиваются при многоводии. Перерастижение матки характеризуется увеличением напряжения (тонус) миометрия, который не уменьшается и в перерыве между сокращениями матки. При этом схватки не сопровождаются увеличением внутриамниотического давления, остаются малоэффективными, процесс родов замедляется. Многоводие является показанием к раннему искусственному вскрытию плодного пузыря.
Наиболее часто раскрытию шейки матки и продвижению плода препятствуют плотные плодные оболочки, переставшие растягиваться на том или ином этапе первого периода родов, в результате чего образуется плоский плодный пузырь.
Нередко ДСММ в родах является одним из симптомов клинически узкого таза II - III степени, когда имеется значительное или абсолютное несоответствие размеров плода и таза матери. Вследствие перерастяжения мышц матки крупным плодом и ослабления адаптационных механизмов взаимодействия в системе мать - плацента - плод нарушаются регуляторные механизмы СДМ и она в этих случаях принимает аномальный характер.
Имеются данные [Калганова Р. И., Побединский Н. М., 1969] о том, что среди беременных, рост которых менее 155 см, в 10 раз выше частота кесарева сечения. Правильное положение плода наблюдается у 90% беременных, у которых таз имеет нормальные размеры, и у 76% тех, у кого он сужен, при этом вдвое повышается частота разгибательных предлежаний головки, высокого поперечного стояния стреловидного шва, заднетеменного асинклитического вставления головки. Частота преждевременного излития околоплодных вод достигает 30 - 48%. При небольшом раскрытии шейки матки нередко наблюдается выпадение пуповины и мелких частей плода, что свидетельствует о неравномерном повышении скорости внутриамниотического давления.
При чрезмерном (до 70 - 80 мм рт. ст.) повышении внутримиометрального давления при наличии структурной несостоятельности миометрия возникает угроза разрыва матки, отсутствие должной релаксации миометрия приводит к преждевременной отслойке плаценты.
Амниотомию можно выполнять при наличии следующих условий: правильном (продольное) расположении плода, головном предлежании, полной соразмерности головки плода и таза матери, соответствии биомеханизма родов данной анатомической форме таза; зрелой (мягкая, короткая, центрированная) шейке матки; раскрытии маточного зева не менее чем на 4 см (латентная фаза родов переходит в активную); введении перед амниотомией препаратов спазмолитического действия (но-шпа, папаверин, баралгин), чтобы уменьшение объема полости матки происходило на фоне усиления релаксации циркулярно расположенных мышц, нормального (10 мм рт. ст.) тонуса миометрия и улучшенного маточно-плацентарного кровотока; фовлеровском положении женщины (с приподнятым головным концом); соблюдении правил асептики и антисептики.
У врача не должно быть сомнений, вскрывать плодный пузырь при выявлении его функциональной неполноценности или предоставить роженице "медикаментозный" сон-отдых, если она утомлена. Плоский плодный пузырь необходимо вскрыть сразу после его выявления, а плотные оболочки развести. В противном случае длительное существование причины, вызвавшей ДСММ, может привести к развитию более тяжелых форм дискоординации.
Однако, прежде чем продолжать вести роды через естественные родовые пути, предоставив роженице отдых, а затем в случае необходимости регулировать СДМ, следует еще раз оценить акушерскую ситуацию. Исключить наличие узкого таза, неправильные асинклитические вставления и разгибательные (лобное, лицевое) предлежания, несостоятельность миометрия, гипоксию плода, длинный таз (высота более 10 - 10,5 см), при наличии которого наблюдается большое число осложнений во втором периоде родов.
Нецелесообразно консервативно вести роды при дискоординации родовой деятельности у первородящих старше 30 лет, при наличии отягощенного акушерско-гинекологического анамнеза (бесплодие, мертворождения, наличие больных детей, получивших травму при предыдущих родах), переношенной беременности, крупного плода, тазового предлежания, рубца на матке. Все перечисленные выше осложнения являются основанием для пересмотра тактики родоразрешения в пользу кесарева сечения.
При вскрытии плодного пузыря воды выводят очень медленно - в течение 5 - 10 мин. Восстановление нормального объема матки характеризуется оптимальным растяжением гладкомышечных пучков миометрия и увеличением амплитуды сокращений до 50 мм рт. ст., что способствует более быстрому раскрытию зева и изгнанию плода.
Дискоординации сокращений мышц матки может вновь возникнуть вследствие перераздражения рецепторов в тканях родовых путей продвигающейся предлежащей головкой, особенно если произошло ущемление передней губы шейки матки между головкой плода и лоном. Если не ввести спазмолитические средства в достаточном количестве, то усиливающиеся некоординированные сокращения продольных мышц могут привести к разрыву родовых путей, в том числе к разрыву шейки матки, влагалища, мышц тазового дна, а также к травме плода и патологическому течению третьего периода родов и раннего послеродового периода.
Нами исследованы амплитудно-временные параметры СДМ по результатам внутренней токографии при раскрытии шейки матки на 3 - 4; 5 - 8; 9 - 10 см, а также во втором и третьем периодах родов у женщин с дискоординированной СДМ. Одновременно изучены некоторые метаболические пути регуляции сократительной деятельности матки. С этой целью определяли содержание адреналина и норадреналина, АХЭАЭ, которые характеризуют функциональную активность симпатико-адреналовой и холинергической систем; количество в крови серотонина и гистамина, транскеталазы, SH-групп и Г-6-ФД, отражающее миотропную активность миометрия и уровень активности ферментов, участвующих в резервных и репаративных процессах при интенсивной работе матки в родах.
Основные итоги проведенных исследований сводятся к следующему. После преждевременного излития околоплодных вод отмечался более высокий уровень внутри-амниотического давления, внутриматочного давления "чистой" схватки, большая длительность схваток за счет более продолжительной систолы сокращения, что обусловливало повышение уровня маточной активности (более чем на 1/3). Базальный тонус матки был более высоким - 14,2 мм рт. ст., чем у здоровых женщин, у которых наблюдалась нормальная родовая деятельность. Длительность маточного цикла была увеличена, количество схваток за 10 мин составляло 3,1±0,11, уменьшились интервалы между схватками (60,3±1,9 с) и продолжительность диастолы схватки (50,2±1,01 с).
Скорость повышения ВМД в период систолы и снижения ВМД в период диастолы схватки изменялись быстро и скачкообразно, несмотря на повышение маточной активности и увеличение работы матки. Женщины жаловались на усталость, сонливость, были раздражительными, неадекватно реагировали на схватки. У половины наблюдавшихся рожениц наблюдались разрывы шейки матки, влагалища и промежности, средняя кровопотеря в родах в этой группе составила 430,0±50,0 мл.
Течение родов и характер СДМ находятся в прямой зависимости от комплекса регулирующих факторов, основные из которых определяют состояние адренергической и холинергической систем, нейрогуморальных и обменных процессов.
Выявлено увеличение содержания адреналина, норадреналина и ацетилхолина в среднем на 25 - 30% по сравнению со здоровыми роженицами, особенно в активной фазе родов, тогда как при нормальном течении родов содержание медиаторов увеличивалось весьма умеренно. Активация СДМ клинически выражалась в нерегулярности и болезненности схваток, повышении тонуса нижнего сегмента. Уровень биогенных аминов (серотонин и гистамин) был значительно выше, чем у здоровых женщин.
Таким образом, при повышении базального тонуса миометрия наблюдаются гиперактивация функции парасимпатической нервной системы и более высокое содержание моноаминов. Этим мы объясняем высокую частоту несвоевременного излития вод у женщин с дискоординацией СДМ.
В активной фазе родов концентрация биогенных аминов у рожениц с дискоординацией родовой деятельности снижается, хотя остается выше, чем у здоровых. Возможно, снижение уровня серотонина и гистамина объясняется накоплением их в миометрии, как предполагают М. Д. Курский и соавт. (1974), Л. В. Коломейчук (1977), С. В. Маркитанюк (1981). В процессе родов у этих рожениц выявлено повышение активности кининовой системы: более высокое содержание ингибитора калликреина и повышение спонтанной БАЭЭ-эстеразной активности крови.
Получены также данные о повышении содержания SH-групп, транскеталазы и активности Г-6-ФД (почти на 50%), что свидетельствует об интенсивности обменных процессов, преобладании гликолитического пути метаболизма глюкозы, большем потреблении энергетических ресурсов матки.
При дискоординации родовой деятельности I степени клинические проявления нарушения вегетативного равновесия слабо выражены, функция почек не изменена, анализы крови и мочи без отклонений от нормы. Содержание эстрогенов в крови и экскреция их с мочой в пределах нормы, однако часто на ее нижних границах.
К начальной стадии дискоординации можно отнести и так называемые быстрые и стремительные роды, которые продолжаются 3 - 5 ч и сопровождаются повышенным травматизмом матери и плода.
Таким образом, результаты клинических, физиологических и биохимических исследований позволяют обосновать этиопатогенетические принципы регуляции СДМ. К ним относятся воздействие на центральную нервную систему (центральная электроаналгезия, седативные, анальгезирующие, психотропные средства, иглорефлексотерапия), применение препаратов, способствующих релаксации матки (спазмолитики, холинолитики, токолитики), а также использование антигистаминных препаратов. Одной из основных задач многокомпонентной комплексной терапии является восстановление вегетативного равновесия в организме.
ДСМ II степени (спастическая сегментарная дистония). Более тяжелой является дискоординация родовой деятельности II степени, которая является следствием развившейся во время беременности первичной ДСММ либо возникает вторично в родах при неправильном их ведении.
Причинами развития этой более тяжелой формы ДСММ являются отсутствие адекватной терапии при патологическом прелиминарном периоде, попытка осуществить родовозбуждение с применением препаратов тономоторного действия при недостаточной биологической готовности организма к родам и несвоевременном излитии околоплодных вод; запоздалое вскрытие функционально неполноценного плодного пузыря; проведение непоказанной стимуляции родов.
Нередко эта форма патологии развивается у женщин с клинически узким тазом II - III степени (значительное и абсолютное несоответствие размеров головки плода и таза матери), при попытке осуществить стимуляцию родов у рожениц с ДСММ I степени, при запоздалом поступлении роженицы-в стационар.
ДСММ II степени следует называть "спастическая дистоция", так как она характеризуется не только одновременным сокращением продольно и циркулярно расположенных гладкомышечных пучков в матке, но и преобладанием длительного сокращения циркулярных мышц нижнего сегмента и шейки матки. Шейка длинная или несколько укорочена, плотная либо несколько размягчена, внутренний зев закрыт. Если на определенном этапе родов шеечный канал становится проходим хотя бы для одного пальца, то обнаруживают, что шеечный канал и влагалищная часть шейки матки имеют разную длину, причем разница иногда достигает 1 - 2 см.
Из-за спастического сокращения мышц в области внутреннего зева и недостаточного развертывания нижнего сегмента матки (в который не вошла надвлагалищная порция шейки) предлежащая часть долго остается подвижной над входом в малый таз. Базальный тонус матки повышен на 100 - 150% по сравнению с нормальным тонусом покоя и равняется 20 - 25 мм рт. ст. (в норме 10 - 12 мм рт. ст.). Стенка матки находится в состоянии гипертонуса, внутримиометральное давление может увеличиться (на 5 - 8 мм рт. ст. выше внутриамниоти- ческого), в результате чего нередко происходит преждевременная отслойка нормально расположенной плаценты.
Неодинаковая и повышенная скорость увеличения ВМД обусловливает дородовое и раннее излитие околоплодных вод при полной незрелости шейки матки. Однако уменьшения объема полости матки недостаточно для нормализации тонуса миометрия. Предполагают, что при этом в матке возникают два, три и больше водителей ритма, которые обусловливают различный ритм сокращений в разных отделах (по вертикали и по горизонтали) с различной частотой, силой и скоростью проведения импульса возбуждения.
Спастическая дистоция при запоздалом и неадекватном лечении приводит к очень тяжелым последствиям для матери и плода.
ДСММ II степени развивается вследствие перевозбуждения адренергической системы и еще большего преобладания тонуса холинергической (парасимпатическая) системы над симпатической. Содержание адреналина увеличено на 50 - 60%, а количество норадреналина - в 11/2 - 2 раза. Одновременно выявляется резкое повышение уровня ацетилхолина (АХЭАЭ при этом угнетена). Количество биогенных аминов (серотонин и гистамин) также значительно увеличено по сравнению со здоровыми роженицами с нормальной родовой деятельностью. В результате гиперстимуляции матки тонус ее повышается, амплитуда сокращения при этом снижается, схватки становятся длительными, затяжными, имеют спастический характер.
Сокращения циркулярных мышц характеризуются большей интенсивностью, амплитуда их сокращения значительно выше амплитуды сокращений продольных мышц. Возникает сегментарный спазм циркулярных мышц нижнего сегмента и шейки матки. Тонус матки, особенно в области нижнего сегмента, резко повышается, частота схваток превышает 5 за 10 мин, между схватками матка не расслабляется.
Клиническая картина ДСММ II степени имеет особенности. Схватки спастического характера, очень болезненные. При отсутствии необходимой терапии роженица ведет себя беспокойно, кричит, мечется, становится неуправляемой. Кожа лица гиперемирована, отмечается повышенная потливость. Боли иррадиируют в крестцовую и поясничную области, нередко в область солнечного сплетения. Как правило, развивается тахикардия, повышается артериальное давление.
При проходимой уретре и полной соразмерности головки плода и таза матери прекращается самостоятельное мочеиспускание. В моче обнаруживают эритроциты, лейкоциты, в крови - гипергликемию, лейкоцитоз, сдвиг формулы влево. Повышается температура тела. Матка приобретает форму песочных часов. Контракционное кольцо образуется вследствие более интенсивного сокращения циркулярных мышц нижнего сегмента и внутреннего зева матки.
Клиническая картина дискоординации родовой деятельности II степени очень напоминает симптоматику при угрозе разрыва матки. По существу при наличии морфологической неполноценности миометрия (перенесенные аборты, воспалительные процессы, рубцовые изменения) в основе разрыва матки лежит нарушение координации сократительной деятельности матки, ведущее к надрывам ткани, нарушению связи между отдельными гладкомышечными пучками. Наиболее уязвимыми являются ребра и передняя стенка нижнего сегмента матки. При появлении изложенной выше симптоматики врач должен немедленно прекратить родовую деятельность с помощью наркоза и произвести родоразрешение путем кесарева сечения (интра- или экстраперитонеального), укрепив швы на матке биосовместимой полимерной пленкой [Макаров И. О., 1986, 1987].
Сокращения при дискоординации II степени начинаются в области нижнего сегмента матки, что можно легко установить при пальпации и с помощью наружной гистерографии. Тонус матки остается повышенным и вне схватки, поэтому пальпация частей плода и предлежащей части затруднена. Сердечная деятельность плода быстро изменяется, в связи с тем что нарушается маточное и плацентарное кровообращение.
При вагинальном исследовании выявляют повышение тонуса мышц тазового дна, сужение просвета влагалища вследствие сокращения циркулярных мышц. Шейка матки незрелая. Края шейки матки плотные, неравномерно отечны, плохо растяжимы во время паузы между схватками. Во время схватки возникает сокращение краев шейки матки (симптом Шикеле). Плодный пузырь имеет выраженную плоскую форму, а предлежащая часть плода нередко находится над входом в малый таз (не прижата). Выделения из влагалища часто содержат примесь крови, что может быть обусловлено начинающимся разрывом шейки или даже надрывом стенки матки, а также начинающейся преждевременной отслойкой плаценты.
При неадекватной терапии или попытке провести стимуляцию родов (если диагноз слабости родовой деятельности основан только на замедленном раскрытии шейки матки) у матери и плода могут возникнуть очень тяжелые осложнения. У роженицы могут развиться родовой шок, эмболия околоплодными водами, разрыв матки, преждевременная отслойка плаценты, нарушение отделения и выделения плаценты, тяжелые гипотонические кровотечения, ДВС-синдром и другие нарушения гемостаза. Для дискоординации II степени характерна выраженная гиперкоагуляция.
Осложнения, возникающие у плода, обусловлены не только нарушением маточно-плацентарного кровообращения, которое вызывает гипоксию и ацидоз, но также "шнурующим" сдавливанием тела плода. Спастически сокращающийся нижний сегмент и маточный зев сдавливают вены и сонные артерии шеи плода, вызывая нарушение мозгового кровообращения вплоть до кровоизлияний. Мышцы оказывают на плод давление, равное 700 - 800 мм рт. ст. [Гутнер М. Д., 1979]. Плод сжимается также в области пупочного кольца, почек, надпочечников, печени. Могут возникнуть нарушения кровообращения в брыжейке с некрозом петель кишечника. Циркулярные мышцы нижнего сегмента плотно охватывают грудную клетку, ограничивая ее экскурсии и кровообращение в легких и сердце. Возникают кровоизлияния в спинномозговой канал, повреждения нервных сплетений, осложняющиеся парезами и параличами верхних и нижних конечностей, развитием патологии тазобедренных суставов.
В англо-американской литературе введен термин "constrictor ring" - спастическое кольцо. Это состояние следует отличать от кольца Бандля. Кольцо Бандля определяет границу между полым мускулом и нижним сегментом матки, спастическое кольцо может возникнуть на протяжении всего нижнего сегмента, внутреннего зева и в шейке матки. Оно может стать препятствием на пути продвижения плода, затрудняя его извлечение с помощью акушерских щипцов или вакуум-экстрактора.
От дискоординации I степени спастическая дистоция отличается преобладанием спазма в вышележащих отделах матки: в области внутреннего зева и нижнего сегмента. Иногда наблюдается так называемая свисающая дистоция шейки, при которой внутренний зев определяется в виде плотного кольца, а наружный зев и сама шейка матки довольно легко растягиваются.
При дискоординации II степени происходят более глубокие патологические изменения в миометрии и фетоплацентарной системе. Сегментарная спастическая дистоция может быть причиной ишемии миометрия вследствие нарушения притока артериальной крови и застоя (полнокровия) в венах матки и малого таза. При наличии миоматозного изменения матки нарушается кровообращение в миоматозных узлах (отек, вторичные изменения), поэтому регуляция сократительной функции матки во время беременности и родов является непременным условием благополучного исхода родов.
Повышение тонуса миометрия (свыше 15 мм рт. ст.) и внутримышечного давления (свыше 50 мм рт. ст.) является причиной задержки поступления артериальной крови к миометрию. Несмотря на то что сосуды матки имеют собственный тонус, он очень зависит от характера СДМ [Huxley H. E. et. al., 1980].
Дискоординация СДМ вызывает временное выключение тех или иных (больших или меньших) участков сосудистой системы. Особенно неблагоприятное влияние на кровоснабжение матки в родах оказывают сокращения, характеризующиеся низкой амплитудой и высокой частотой, которые развиваются на фоне повышенного базального тонуса матки и приводят к истощению энергетических ресурсов матки, утомлению и нарушению восстановительного синтеза сократительных белков в миометрии, в связи с чем возникает опасность развития массивных гипотонических кровотечений в последовом и раннем послеродовом периодах.
Реактивность сосудистого русла миометрия при наличии патологических процессов (базальный эндомиометрит, миома матки) характеризуется снижением чувствительности к фармакологическим препаратам ввиду нарушения рецепции этих зон и определенной "ригидности" сосудистой стенки, обусловленной склеротическими изменениями. Изменения чувствительности и сократительной активности сосудов миометрия нередко лежат в основе тяжелых гипотонических кровотечений, развивающихся в раннем послеродовом периоде при наличии дискоординации родовой деятельности. По нашим наблюдениям [Сидорова И. С. и др., 1985], при этой патологии наиболее сильное утеротоническое влияние оказывают ПГ E2 И ПГ E2α. Их можно считать препаратами выбора при лечении гипотонических кровотечений при дискоординированной родовой деятельности, в том числе у больных с миомой матки. Эффект воздействия ПГ обусловлен, очевидно, их сильным одновременным воздействием на миометрий и сосуды миометрия (сосуды плацентарной площадки), что способствует послеродовому гемостазу.
Результаты исследований F. C. Greiss и C. Gobble (1972) показывают, что тонус матки и миометральный кровоток в значительной степени влияют на внутриматочное давление. Авторами обнаружена прямо пропорциональная зависимость между тонусом сосудов и базальным тонусом миометрия.
Наиболее высокая амплитуда сокращения матки установлена при перфузионном давлении 100 мм рт. ст., т. е. при давлении, которое практически имеется в маточной артерии [Adams F. S., 1979]. Кроме того, интенсификация окислительных процессов и улучшение кровотока также способствуют созданию оптимальных условий для сокращения матки.
Внутрисосудистое давление является одним из факторов, влияющих на величину давления внутри стенки матки, а тем самым и внутриматочного давления и основного тонуса матки, так же как повышенный тонус матки и увеличенное внутриматочное давление изменяют кровоток в миометрии и плаценте. Иногда при низком отхождении маточной артерии кровоток в нижнем сегменте матки увеличивается в большей степени, чем в ее теле.
Повышенное артериальное давление также оказывает непосредственное влияние на динамику перфузионного давления матки и остальные параметры сократительной активности. В связи с этим роды у женщин с повышенным артериальным давлением часто осложняются аномалиями родовой деятельности.
Давление внутри стенки матки является решающим фактором, определяющим кровоток в матке. Улучшение кровотока часто обусловлено улучшением координации сократительной деятельности, т. е. синхронизацией сокращений тела и нижнего сегмента матки, при этом одновременно повышается амплитуда сокращений матки.
Повышение давления внутри стенки матки наблюдается при позднем токсикозе беременности, при котором наблюдается генерализованное повышение давления крови во всех органах.
Повышенный тонус миометрия при дискоординации сократительной деятельности матки у больных с поздним токсикозом, миомой матки, при переношенной беременности может стать причиной преждевременной отслойки плаценты. Повышенный тонус стенки матки способствует развитию гипертонической сократительной активности, неравномерному (резкому) повышению и снижению внутриматочного давления, что при наличии патологии сосудистой стенки и повышенной ее проницаемости приводит к развитию этого тяжелейшего осложнения.
Нами исследованы показатели внутренней токографии и показатели, характеризующие медиаторные, метаболические и обменные пути регуляции при дискоординации родовой деятельности II степени. Сократительная деятельность матки (при раскрытии шейки матки на 3 - 6 см) характеризовалась высокой частотой сокращений (5,85±0,16 за 10 мин), укорочением интервала между схватками до 38,4±3,11 с, уменьшением длительности фазы расслабления матки (дистола схватки) до 34,5±0,6 с при большей продолжительности фазы сокращения (систола схватки) - 62,35±1,6 с. Следует подчеркнуть, что при нормальной СДМ фаза сокращения составляет 1/3 всего маточного цикла. Практически схватки следовали одна за другой, матка между схватками не расслаблялась. Тем не менее общее ВМД было снижено до 32 мм рт. ст., что сопровождалось снижением скорости раскрытия шейки матки в 3 - 4 раза. Обращают на себя внимание характерные для этой патологии повышение базального тонуса матки до 25 мм рт. ст. и уменьшение амплитуды (сила) схваток до 20 - 25 мм рт. ст.
Скорость повышения ВМД в систолу в 2 - 21/2 раза превышала этот показатель у женщин с нормальной родовой деятельностью. Неудивительно, что у всех обследованных рожениц наблюдалось дородовое и раннее излитие вод.
Неблагоприятные исходы родов при преждевременном излитии околоплодных вод объясняются запоздалым поступлением рожениц в стационар, длительным безводным промежутком и, по-видимому, недостаточно адекватной терапией.
Содержание адреналина у этих рожениц было практически не повышено (9,278 нмоль/л) по сравнению с роженицами, у которых отмечалась нормальная родовая деятельность (8,213 нмоль/л). Количество же норадреналина было значительно повышено, составляя 18,9 нмоль/л у рожениц с дискоординированной родовой деятельностью и 8,57 нмоль/л - у здоровых рожениц.
Полученные нами данные свидетельствуют о преобладании тонуса парасимпатической нервной системы и нарушении равновесия в симпатико-адреналовой системе при ДСММ II степени. Содержание серотонина было сниженным чаще у рожениц с дискоординацией СДМ, что, очевидно, объясняется накоплением и расходом этого биогенного амина в матке.
В связи с повышением уровня гистамина в комплексе медикаментозной терапии, которую используют при лечении больных с тяжелыми степенями дискоординации СДМ, необходимо включать антигистаминные препараты.
В процессе родов у женщин с ДСММ отмечалось повышение активности кининовой системы, о чем свидетельствовало уменьшение содержания ингибитора калликреина и повышение спонтанной БАЭЭ-эстеразной активности крови, что обусловливает интенсивный переход прекалликреина в активную форму. Эти процессы могут носить также компенсаторно-приспособительный характер.
Нами получены также данные о значительном повышении содержания SH-групп (белковых и небелковых) и транскеталазы, что свидетельствует о напряженности окислительно-восстановительных реакций и медиаторной функции сократительных белков миометрия, обеспечивающих сокращения матки.
Проведенные исследования ферментов, характеризующих пентозофосфатный путь окисления глюкозы, позволили выявить высокий уровень активности Г-6-ФДГ (выше на 45 - 50%) в крови рожениц с дискоординацией родовой деятельности и снижение активности Г-6-ФДГ в миометрии. Это является следствием нарушения биосинтеза эстрогенов и преобладания гликолитического пути расщепления глюкозы, так как установлено, что Г-6-ФДГ и транскеталаза являются регулирующим звеном в синтезе эстрогенов и обеспечении метаболизма углеводов, необходимых для синтеза молекул рибонуклеиновых кислот [Махмудов М. А., 1971; Segal S. J. et. al., 1976]. Хотя эстрогены не принимают прямого участия в синтезе сократительных белков в матке беременных и рожениц, они оказывают стимулирующее влияние на синтетические и метаболические процессы в миометрии, ответственные за накопление энергетических ресурсов матки [Махмудов М. Н., Богоявленская Н. В., 1974].
Результаты проведенных нами исследований по определению активности Г-6-ФД и транскеталазы в крови и миометрии рожениц при ДСММ могут быть использованы в качестве обоснования применения эстрогенов в комплексе медикаментозных средств, применяемых для профилактики и лечения аномалий родовой деятельности. Уменьшение содержания в крови и экскреции с мочой эстрогенов, а также гипергликемия свидетельствуют о необходимости применять инсулин при использовании глюкозовитаминно-энергетического комплекса у этих рожениц.
Таким образом, характер СДМ в родах находится в прямой зависимости от регуляторных механизмов, определяющих функциональное состояние адренергической и холинергической системы. При дискоординации родовой деятельности II степени отмечена значительная активация адренергической системы, направленная на обеспечение интенсивности работы матки в родах, и преобладание воздействия холинергической системы, нарушающей эту интенсивность. При очень высоком уровне биогенных аминов (серотонин и гистамин) увеличивается базальный маточный тонус, в связи с чем повышается частота, снижаются амплитуда и эффективность схваток.
Проведенные исследования позволили уточнить особенности СДМ при дискоординации родовой деятельности, выявить некоторые компенсаторно-приспособительные механизмы и их нарушение, установить целесообразность применения той или иной медикаментозной терапии.
Приводим клинические наблюдения ДСММ II степени, в частности пример правильной оценки факторов риска и рационально выбранной тактики родоразрешения.
Роженица 35 лет поступила в клинику с диагнозом: беременность 41 - 42 нед, головное предлежание, миома матки, дородовое излитие околоплодных вод. Беременность третья, две первые окончились самопроизвольным выкидышем в сроки 8 и 12 нед. В течение последующих 3 лет отмечалось бесплодие, по поводу которого лечилась в стационаре. Во время настоящей беременности обнаружена миома матки. Два миоматозных узла располагаются в дне (6×8 см) и теле (5×6 см) матки. Плацента расположена на передней стенке матки, в области миоматозного узла. Предполагаемая масса плода 2600 г.
При поступлении состояние удовлетворительное. Воды отошли 4 ч назад, схватки начались 8 ч назад. В момент обследования частота схваток 5 за 10 мин, длительность 30 - 35 с, схватки резко болезненны. Положение плода продольное. Головка слегка прижата к входу в малый таз. Сердцебиение плода 140 ударов в минуту, ритмичное, приглушенное. Воды зеленоватые, подтекают в небольшом количестве. Влагалищное исследование: шейка матки сглажена, раскрытие 3 - 4 см, края неравномерной толщины и плотности, отмечается участок шейки, который напрягается в схватку. Кости таза без отклонений от нормы. Диагноз: беременность 41 - 42 нед, головное предлежание; первый период родов; дородовое излитие околоплодных вод; дискоординация родовой деятельности II степени; миома матки; внутриутробная гипотрофия плода.
Поскольку дискоординированная деятельность у первородящей 35 лет сочеталась с переношенной беременностью и миомой матки, было решено, что дальнейшее ведение родов через естественные родовые пути представляет риск для матери и плода, в связи с чем было принято решение родоразрешить женщину путем кесарева сечения. В процессе подготовки к родам роженице введена 1/4 лечебной дозы партусистена (внутривенно со скоростью 20 капель в минуту).
Через 40 мин произведены чревосечение и кесарево сечение. Извлечен живой мальчик (масса тела 2640 г, длина 49 см) с признаками переношенности II степени. Отмечено многократное обвитие пуповины вокруг шеи, туловища и ножек плода. Оценка по шкале Апгар 6, через 5 мин - 7 баллов.
У женщины обнаружены миоматозные узлы с признаками дегенеративного изменения. Произведена надвлагалищная ампутация матки с трубами. Послеоперационный период протекал гладко. Выписана на 12 сут с ребенком в удовлетворительном состоянии.
В данном клиническом наблюдении ведение родов через естественные родовые пути представляло бы большую опасность рождения ребенка в асфиксии, с родовой травмой или его интранатальной гибели. Не исключена прогрессирующая отслойка плаценты с последующими осложнениями (ДВС-синдромом, геморрагический шок).
Роженица 29 лет поступила в клинику при сроке беременности 40 нед, с жалобами на нерегулярные схваткообразные боли внизу живота и в области крестца в течение 4 дней, усталость, раздражительность, плаксивость, страх перед родами. Беременность вторая, первая год назад закончилась самопроизвольным выкидышем. Во II и III триместрах настоящей беременности отмечалась угроза прерывания.
Рост 169 см, масса тела 95 кг. Размеры таза нормальные. Высота дна матки 39 см. Окружность живота ПО см. Матка возбудима, в состоянии гипертонуса. Положение плода продольное, головка плода слегка прижата к входу в малый таз. Предполагаемая масса плода 4200 г. АД 120/80 - 140/90 мм рт. ст. Влагалищное исследование: шейка матки отклонена кзади, плотная, наружный зев пропускает кончик пальца, внутренний закрыт. Головка подвижна над входом в малый таз. Диагноз: беременность 40 нед; головное предлежание; затяжной патологический прелиминарный период; нарушение жирового обмена III степени; нейроциркуляторная дистония по гипертоническому типу; крупный плод. Начата подготовка организма к родам; глюкозовитаминно-энергетический комплекс, спазмолитики, арахиден, седативная терапия. Через 5 дней при повторном осмотре: шейка укорочена, расположена по центру, частично размягчена, раскрытие 3 см. В 6 утра следующего дня после внутривенного введения 4 мл но-шпы, 40 мл 40% раствора глюкозы, 5 мл 5% раствора аскорбиновой кислоты. 4 мл сигетина плодный пузырь вскрыт, плотные плодные оболочки разведены, излилось около 50 мл околоплодных вод.
Через 2 ч развилась родовая деятельность: 6 схваток за 10 мин, по 50 с, болезненные. Отмечается гипертонус нижнего сегмента матки. По результатам наружной гистерографии установлена инверсия тройного нисходящего градиента (сокращения начинаются в нижнем сегменте матки). Результаты внутренней токографии: частота схваток 6 за 10 мин, длительность схватки 88 с, систолы 40,6 с, диастолы 52,3 с, интервала между схватками 45 с. Тонус матки 20 мм рт. ст. Общее ВМД 41,0 мм рт. ст., маточная активность 2086 александрийских единиц. Поведение роженицы беспокойное. АД 150/100 мм рт. ст., пульс 100 в минуту, ритмичный. При влагалищном исследовании получены те же данные. Диагноз: беременность 40 нед; затылочное предлежание, I позиция, передний вид, первый период родов; дискоординация родовой деятельности II степени; состояние после искусственного вскрытия плодного пузыря по поводу затяжного патологического прелиминарного периода; нарушение жирового обмена III степени; нейроциркуляторная дистония по гипертоническому типу; крупный плод.
Начато внутривенное капельное введение партусистена (0,5 мг в 500 мл 0,9% раствора натрия хлорида) со скоростью 15 капель в минуту. Через 30 мин схватки стали более редкими (3 за 10 мин), амплитуда их увеличилась. Тонус матки снизился до 9,0 мм рт. ст. Постепенно родовая деятельность нормализовалась. Введение партусистена прекращено через 21/2ч. Через каждые 3 ч вводили препараты спазмолитического и холинолитического действия, а также средства, улучшающие маточный и маточно-плацентарный кровоток.
Через 12 ч 45 мин после начала родовой деятельности родилась живая доношенная девочка (масса 4500 г, длина 54 см), оценка по шкале Апгар 8, через 5 мин - 9 баллов. В момент прорезывания плечиков плода роженице внутривенно введен 1 мл метилэргометрина. Через 5 мин самостоятельно отделилась и выделилась плацента. Общая кровопотеря 250 мл.
ДСММ III степени (тотальная дистоция). Данная патология характеризуется полным и длительным спазмом циркулярно расположенных мышечных волокон, чрезмерно высоким тонусом напряжения миометрия, тотальной дистоцией шейки и нижнего сегмента матки.
На фоне резкого гипертонуса миометрия амплитуда и частота схваток неравномерно снижены. Сокращения происходят на небольших участках матки, которые сокращаются независимо друг от друга, с разной амплитудой и продолжительностью, а также разной частотой, что уже не вызывает "эффект действия". Одной из форм ДСММ является фибрилляция миометрия (подобно мерцанию предсердий). Эти сокращения очень болезненны, поскольку отдельные участки миометрия создают соответствующее высокое ВМД. Роженицы жалуются на тупые боли не только во время, но и вне схватки, так как большинство участков миометрия находится в состоянии высокого напряжения.
Раскрытие шейки матки и продвижение плода резко замедляются или прекращаются. Роды останавливаются. Родовая деятельность прекращается вследствие того, что порог возбуждения одних групп клеток очень высокий, других - очень низкий, так что волны возбуждения и сокращения не могут распространяться нормально, поскольку одна часть мышечных пучков находится в периоде резкого сокращения, даже тетануса, другая - в состоянии релаксации.
Разновидностью тотального спазма всех циркулярно расположенных гладкомышечных пучков, нижнего сегмента и надвлагалищной порции шейки матки является "свисающая" дистоция шейки. При этом внутренний зев матки определяется в виде плотного спастически сокращенного кольца, а шейка свисает во влагалище свободно, края ее отечные, плотные, иногда паралитически мягкие; без всякого тонуса; шейку можно растянуть пальцами до костей таза, однако через какое-то время она снова сокращается, проходимость шеечного канала для пальцев вновь уменьшается.
Нами установлено, что при такой форме аномалии родовой деятельности происходит уменьшение содержания адреналина (до 3,548 нмоль/л) при сохранении более высокого уровня норадреналина (13,48 нмоль/л) и ацетилхолина. При этом отмечено резкое снижение ацетил- холинэстеразной активности эритроцитов, характеризующей состояние фермента, разрушающего ацетилхолин (до 0,0155 мкЕ/мл против 0,0366±0,0023 у рожениц с нормальной родовой деятельностью).
Повышение концентрации ацетилхолина вызывает стойкую деполяризацию ГМК и тетанические сокращения мышечных пучков. Содержание серотонина и гистамина у рожениц с дискоординацией родовой деятельности III степени увеличено более чем в 4 - 5 раз.
Таким образом, при ДСММ III степени наблюдается не только значительное преобладание медиаторов парасимпатической нервной системы, что характеризует функциональную гиперактивность холинергической системы, но и диссоциация в выделении медиаторов симпатической нервной системы: при высоком уровне адреналина количество норадреналина уменьшено в несколько раз, что свидетельствует о нарушении и угнетении функции симпатико-адреналовой системы.
Если при координированных схватках сокращения в разных сегментах матки происходят в одно и то же время, в результате чего возникает эффект действия, то при ДСММ эти сокращения не совпадают и внутриамниотическое давление почти не изменяется. Роды останавливаются. Тонус миометрия снижается до 5 - 8 мм рт. ст.; амплитуда сокращения не превышает 15 - 20 мм рт. ст.; частота сокращения матки снижается до 1 за 10 мин. Активность сокращения матки составляет 100 единиц Монтевидео. Это состояние отличается от слабости родовой деятельности высоким напряжением миометрия, болезненностью, которую роженица ощущает почти постоянно. Прекращение или резкое ослабление родовой деятельности на фоне гипертонуса миометрия обусловлено глубокими нарушениями миогенной регуляции и энергетики матки.
Нарушается система образования и восстановления сократительных белков матки, одновременно резко уменьшается выделение эндогенного окситоцина, истощается система энергетических ресурсов матки. Гипертоническая форма слабости может переходить в гипотоническую.
Полагают, что в развитии вторичного ослабления сократительной активности важную роль играет истощение энергетических резервов (так называемая усталость миометрия). В настоящее время установлено, что человеческая матка при нарушении нейроэндокринной и миогенной регуляции в родах может разделиться на множество зон, каждая из которых может взять на себя функцию пускового центра для данного участка миометрия.
ДСММ III степени развивается у тех рожениц, у которых роды не произошли в предшествующих стадиях дискоординации. Под действием все возрастающих концентраций ацетилхолина и других биологически активных веществ наступает гипертонус мышц - сокращения становятся короткими, аритмичными, частыми, характеризуются неравномерно низкой амплитудой. Такие сокращения можно расценивать как фибриллярные. При дальнейшем повышении тонуса мышц сокращения прекращаются, развивается тетаническое состояние продольных и циркулярных мышц. Перо гистерографа пишет прямые линии во всех отделах матки (постоянный тетанус по Введенскому).
Конечные стадии ДСММ развиваются при длительном консервативном ведении родов при наличии морфологических изменений внутреннего зева и шейки матки у пожилых первородящих, при аномалиях строения матки (порок развития, инфантилизм, гипоплазия, частичная атрезия внутреннего зева, рубцовые изменения в матке после перенесенного воспалительного процесса, после операций на шейке матки по методу Эммета, Штурмдорфа, электроконизации).
Гиалуронидаза, которую вводят местно в шейку матки, а также эстрогены и спазмолитики чоказываются неэффективными. При этой патологии может произойти отрыв циркулярного фрагмента шейки, который рождается вместе с головкой плода. Истинная дистоция встречается чрезвычайно редко: частота ее 1:10 000 родов.
При такой патологии необходимо своевременно расширять показания к родоразрешению путем кесарева сечения, так как при ведении родов через естественные родовые пути могут развиться осложнения у матери и плода.
По сведениям R. Caldeyro-Barcia и J. Poseiro (1960), одновременная регистрация сократительной активности в мышечной стенке матки с помощью микробаллончиков позволяет оценить опасное изменение внутримиометрального давления, которое может привести к разрыву матки (при его резком повышении) или эмболии околоплодными водами (при снижении).
ДСММ III степени имеет характерную клиническую картину. Спастические, очень болезненные схватки, наблюдавшиеся в предшествующих стадиях сокращения матки, сменяются менее болезненными, даже при развитии тетануса. Роженица лежит спокойно, ощущая постоянные тупые боли в пояснично-крестцовой области, безучастна, создается впечатление, что она дремлет. Это нередко дает повод врачу установить ошибочный диагноз вторичной слабости родовой деятельности и назначить стимулирующие средства (хинин, окситоцин и др.).
Состояние роженицы с ДСММ III степени нужно расценивать как торпидную фазу родового шока, а изменения в нервном и мышечном аппаратах - как парадоксальную фазу парабиоза. В этой стадии пульс учащается, артериальное давление повышается, нередко развивается сосудистая дистония. Роженица самостоятельно не мочится, при катетеризации мочевого пузыря выделяются малые порции мочи, содержащей белок, эритроциты, лейкоциты, а иногда и цилиндры.
При наружном акушерском исследовании матка определяется суженной в поперечнике за счет чрезмерного сокращения всех ее циркулярных мышц. Контракционное кольцо поднимается до уровня пупка. Плод плотно охватывается мышцами матки и становится неподвижным. Пальпировать части плода, его предлежащую часть затруднительно. Даже при поперечном или косом положении плода матка имеет вытянутую по оси форму и сдавливает плод, в результате чего создается впечатление, что он расположен продольно. Напряженный плотный нижний сегмент нередко принимают за предлежащую часть. Сердцебиение плода глухое, аритмичное. На ФКХ отмечаются резкое снижение сердечных тонов, шумы, аритмия как следствие постоянного изменения функции плаценты и нарушения кровообращения в органах плода из-за тотального его сдавления.
При влагалищном исследовании выявляют напряженные мышцы тазового дна, спастически суженное влагалище, отечные утолщения края зева, которые при развитии тетануса мышц становятся еще более толстыми, плотными, ригидными. Степень раскрытия зева уменьшается вследствие постоянного усиления сокращений циркулярных мышц.
Если плодный пузырь цел, то он плотно натянут на предлежащей части плода. При отсутствии плодного пузыря отчетливо выявляются конфигурация предлежащей части и родовая опухоль, которые даже при большом раскрытии шейки матки затрудняют определение швов и родничков. При большом раскрытии родовая опухоль может опускаться глубоко в полость малого таза, в результате чего создается впечатление, что головка плода продвигается по родовым путям. Однако при пальпации всей задней поверхности лонного сочленения выявляют высокое расположение предлежащей части. При дискоординации III степени часто (в 5 - 10 раз чаще, чем в популяции) возникает неправильное вставление головки (заднетеменное асинклитическое), происходит разгибание головки. Биомеханизм родов нарушается и не соответствует форме таза, в том числе и анатомически суженного.
Все осложнения у матери и плода, развившиеся при ДСММ II степени, прогрессируют при III. Усиливается начавшаяся внутриутробная асфиксия плода. Из-за нарушения дыхательных движений плода, отсутствия периодического расслабления матки и снижения внутри- амниотического давления происходит глубокая аспирация мекониальными водами, в связи с чем прогноз жизни плода крайне неблагоприятен.
Высокое напряжение в толще миометрия затрудняет венозный отток из интравиллезных пространств, что способствует нарушению ингредиента давления в таких важных областях (где оно всегда приблизительно одинаковое), как внутриамниотическое, внутримиометральное и интравиллезное. Создаются условия для проникновения околоплодных вод в венозную систему матери (эмболия околоплодными водами), преждевременной отслойки нормально или низко расположенной плаценты, разрыва матки, родового шока, нарушения процесса отделения плаценты и выделения последа, атонического и гипотонического кровотечения в последовом и раннем послеродовом периодах.
Установление ошибочного диагноза слабости родовой деятельности вместо ДСММ и применение родостимуляции еще более усиливается дискоординация.
Без медикаментозной терапии самопроизвольное восстановление, С ДМ наблюдается редко, быстро развивается эндомиометрит, ухудшающий прогноз для матери и плода. Приводим собственное клиническое наблюдение сегментарной дистоции матки.
Роженица 27 лет поступила в клинику по поводу доношенной беременности, головного предлежания и активной родовой деятельности, которая продолжается уже 3 сут.
Воды отошли 96 ч назад. Схватки на протяжении 92 ч нерегулярные, то длительные (50 - 60 с), то короткие (15 - 20 с), болезненные. Роженица устала, хочет спать. Температура тела 38,6°С. АД 140/90 - 150/100 мм рт. ст., пульс 120 в минуту. Кожные покровы гиперемированы. Язык сухой, обложен белым налетом. Живот вздут. Матка овальной формы, плотно охватывает плод. В области нижнего сегмента на высоте четырех поперечных пальцев над лоном определяется спастическое сокращение матки в виде кольцевидного углубления. Сердцебиения плода не прослушиваются.
Влагалищное исследование: шейка матки длиной до 2 см, свисает во влагалище. Канал шейки свободно пропускает два пальца. Внутренний зев в виде плотного спастического кольца открыт на 2 см. Плодного пузыря нет. Головка плода прижата к входу в малый таз. Швы и роднички определить не удается. Емкость таза хорошая. Выделения гноевидные, в умеренном количестве.
Из анамнеза удалось выяснить, что настоящая беременность не первая, как было записано в сопроводительном документе, а вторая: 10 лет назад первая беременность прервана путем искусственного медицинского аборта при сроке 12 нед. Со слов пациентки, шейка матки открывалась с большим трудом и ее "дважды снимали с кресла" для подготовки к аборту путем применения спазмолитиков. Аборт прошел без осложнений. До выскабливания матки находилась в стационаре 3 дня, после выскабливания выписана на 2-е сутки.
Очень боится родов. Сестра-близнец в возрасте 20 лет умерла в родах от атонического кровотечения. Роды были затяжными, длились около 5 сут, ребенок погиб внутриутробно. Мать пациентки сообщила, что беременность, при которой родились обе сестры-близнецы, протекала тяжело, с явлениями угрозы прерывания и нефропатии. До 20 нед беременности она принимала микрофоллин и прегнин. Роды были преждевременными. При рождении масса умершей сестры 1650 г, нашей пациентки 1580. Девочки часто болели. Менархе у обеих с 15 лет, по 3 - 4 дня через 30 - 35 дней, однако беременность наступила у обеих сестер на первом году половой жизни.
После срочного и полного клинического обследования поставлен диагноз: беременность 42 - 43 нед; головное предлежание; дискоординация родовой деятельности III степени (тотальная дистоция нижнего сегмента и внутреннего зева матки); раннее излитие околоплодных вод; длительный (96 ч) безводный промежуток; интранатальная смерть плода; гнойный эндомиометрит.
Учитывая наличие острой инфекции в матке, смерть плода, высокую опасность разлитого гнойного перитонита при оперативном родоразрешении даже с последующей ампутацией матки, решено в течение нескольких часов Провести корригирующую, антибактериальную, дезиптоксикационную терапию. Прежде всего предоставили медикаментозный сон (путем введения виадрила), провели токолиз партусистеном в течение 6 ч, который позволил снизить тонус матки, снять спастическое напряжение циркулярно расположенных мышц внутреннего зева и нижнего сегмента матки. После проведения терапии стали хорошо пальпироваться части плода, шейная борозда. Затем на фоне продолжающегося капельного введения баралгина начата осторожная родостимуляция ПГ F2 с одновременным кардиомониторным и гистерографически м контролем. Родовая деятельность возобновилась через 2 ч. Схватки через 3 мин (3 за 10 мин) по 60 с, средней силы. Амплитуда сокращения дна выше, чем тела и нижнего сегмента матки. Роженица дремлет (дробное введение виадрила, 1,0 мл 1% раствора морфина, седуксена). Через 16 ч раскрытие полное, головка большим сегментом во входе в малый таз.
Состояние роженицы постепенно улучшилось. Температура тела снизилась до 37,3°С, пульс 96 - 100 в минуту. АД 130/90 - 120/80 - 110/70 мм рт. ст. При наличии условий для плодоразрушающей операции под эндотрахеальным закисно-кислородным и фторотановым наркозом произведена краниотомия и краниоклазия. Однако тракции плода были чрезвычайно трудными. Через 50 мин (!) извлечен плод мужского пола без мозга (масса тела 3100 г, длина 54 см), в области плечиков и на уровне ушек плода отмечено выраженное сдавление мягких тканей, изменение (сине-багрового цвета) тканей. Проведена профилактика кровотечения синтометрином. Через 5 мин самостоятельно отделилась и выделилась неповрежденная плацента. При контрольном ручном обследовании стенок послеродовой матки нарушения целости стенки не обнаружено. Разрывы шейки I - II степени ушиты отдельными кетгутовыми швами. Эпизиоррафия. В послеродовом периоде субинволюция матки, эндомиометрит, вторичное заживление раны промежности.
Через 2 года повторная беременность. Произведено родоразрешение путем кесарева сечения в плановом порядке при доношенной беременности. Во время операции найти внутренний зев матки не удалось. Учитывая тяжелый эндомиометрит, перенесенный при предыдущих родах, опасность задержки лохий и несостоятельности швов на матке, произведена последующая надвлагалищная ампутация матки. Послеоперационный период протекал без осложнений. При исследовании удаленного препарата установлена седловидная форма матки. При патогистологическом исследовании обнаружены почти полная атрезия внутреннего зева матки, наличие базального хронического эндомиометрита. У новорожденного - везикулез, пневмония, амфолит. Переведен на долечивание в детскую больницу. Контрольный осмотр через 2 мес - мать и ребенок здоровы.
Выделяя степени дискоординации, мы подчеркиваем динамичность процесса. Изучение полученных нами гистерограмм позволило объяснить некоторые неясные вопросы, касающиеся прежде всего поведения мышц нижнего сегмента в родах. Установлено, что перо гистерографа нередко записывает прямую линию, что многие авторы расценивают как неактивное состояние нижнего сегмента матки. Между тем Я. С. Кленицкий (1965) установил, что при описанном состоянии нижнего сегмента роды у одних рожениц протекают сравнительно быстро, у других приобретают затяжное течение.
В чем же причина этого явления? Изучение гистерограмм в динамике показало, что прямая линия в одних случаях - следствие начинающего спазма (ДСММ I степени), когда исчезают только расслабления, а в других - проявление развившегося тетануса, когда исчезают и сокращения (ДСММ II степени). Этим можно объяснить данные случаи патологического течения родов при нормальных сокращениях (большая активность дна матки).
Быстрый переход патологии в более тяжелую стадию часто затрудняет прогноз родов и их ведение. Так, гистерограмма может отражать координированные сокращения, но при недостаточном обезболивании родов или их нерациональном ведении, при запоздалом проведении мероприятий по профилактике аномалий СДМ у женщин группы высокого риска может развиться ДСММ I степени, быстро сменяющаяся дискоординацией II - III степени.
Нередко дается неправильное заключение о том, что осложнения у плода и кровотечения у роженицы возникают на фоне нормальных сокращений матки, т. е. при физиологических родах, или что нормальные роды происходят при аномальной сократительной функции матки.
Изучив результаты анализа более 200 партограмм и 250 гистерограмм, мы пришли к выводу, что о характере сократительной функции матки на всем протяжении родов нельзя судить только по гистерограммам, произведенным за непродолжительный отрезок времени или на каком-то этапе родового акта. Контроль за характером сокращений матки на протяжении всего родового акта у всех рожениц нужно осуществлять с помощью партограмм, а в группе риска или при появлении клинических признаков ДСММ необходимо использовать не только наружную, но и внутреннюю токографию, а также кардиомониторный контроль, исследование сердечной деятельности плода с помощью электрокардио- и фонокардиографии.
Классификация дискоординации родовой деятельности по степени тяжести представлена в табл. 4.

Таблица 4. Классификация дискоординации родовой деятельности по степени тяжести
Влияние дискоординированных сокращений мышц матки на плод и новорожденного. При ведении родов, осложненных ДСММ, необходимо особое внимание уделять хронометрии схваток, кардиотокографическому контролю за сердцебиением плода в процессе всего маточного цикла, в течение нескольких циклов.
Как известно, при нормальном состоянии плода колебания базальной частоты его сердечных сокращений (в интервале между схватками) не превышает 10 - 12 ударов в минуту. При нарушениях в системе мать - плацента - плод колебания увеличиваются до 30 - 40 в минуту.
Дискоординация родовой деятельности сопровождается нарушением маточно-плацентарного кровообращения и механическим повреждением плода.
Гипертонус миометрия, частые и длительные схватки вызывают переполнение межворсинчатых пространств венозной кровью при сниженном (на 60 - 70%) притоке артериальной крови. Развивается метаболический ацидоз, происходит снижение PO2 и повышение PO2 в крови матери и плода.
Эти нарушения частично компенсируются за счет некоторого повышения артериального давления, увеличения частоты сердечных сокращений и возрастания объема сердечного выброса у матери. У плода развивается умеренная, а затем выраженная тахикардия (180 ударов в минуту и более), сменяющаяся умеренной (119 - 100 ударов в минуту) и тяжелой (менее 100 ударов в минуту) брадикардией.
Наличие аритмии свидетельствует о резком функциональном нарушении тонуса симпатической и парасимпатической нервной системы. Изменяется звучность тонов: приглушенность, "металлическое звучание", глухость.
Определение базальной частоты сердцебиений плода имеет важное прогностическое значение. Кардиомониторный контроль за состоянием плода позволяет выявить ранние и поздние децелерации, появляющиеся в ответ на дискоординированную схватку. Ранние децелерации (dip I) наступают в первые 30 с от начала схватки, быстро проходят, и частота сердечных сокращений (ЧСС) возвращается к исходному базальному уровню.
Dip I можно устранить, введя роженице атропин. Ингаляция кислорода положительного действия не оказывает, так как этот вид нарушения сердечной деятельности плода связан не с биохимическими изменениями в крови, а, возможно, с механическим сдавлением головки в связи со спастическими сокращениями циркулярных мышц нижнего сегмента или маточного зева (дистоция шейки матки).
Поздние децелерации (dip II, dip III), при которых замедление сердцебиений плода наступает через 60 с и более от начала схватки, сочетаются с ацидозом крови и гипоксией миокарда плода. Они наиболее часто развиваются вследствие снижения маточно-плацентарного кровообращения.
Повреждающими факторами для плода являются не только гипоксия, гиперкапния, ацидоз, но и механическое сдавление. Повреждение клеток нервной, эндокринной систем, паренхиматозных органов происходит вследствие токсического воздействия биологически активных веществ, содержащихся в повышенном количестве в крови не только роженицы, но и плода.
Нами установлено, что при исследуемой патологии в пуповинной крови новорожденного увеличено содержание ацетилхолина и норадреналина. Не исключено, что это одна из причин расстройства дыхательной функции у плода. Нарушение вегетативного равновесия у плода вызывает зияние голосовой щели, в результате чего происходит аспирация околоплодными водами, часто загрязненными примесью мекония, что еще больше ухудшает течение пневмопатии.
Высокий уровень ацетилхолина в пуповинной крови плода вторично обусловливает повышенную секрецию бронхов и легочной ткани, в результате чего у новорожденного происходит задержка легочной жидкости и развивается респираторный дистресс-синдром [Olver R. E., 1981].
Большое значение в патогенезе дыхательной недостаточности имеют нарушения микроциркуляции в легких при сдавлении грудной клетки спастически сокращенным нижним сегментом матки. Расстройство гемодинамики, недостаточная перфузия альвеол приводят к разрушению сурфактанта - вещества, от которого зависит сила поверхностного натяжения в альвеоле. В результате этого происходит спадение альвеол и образуются ателектазы, повышается альвеолярная проницаемость, развиваются отек легких и гиалиновые мембраны.
Чаще всего у ребенка, родившегося в условиях ДСММ, имеются нарушения мозгового кровообращения (НМК), внутричерепные кровоизлияния и другие проявления родовой травмы.
Последние недели внутриутробного развития плода характеризуются перестройкой всего организма, которую можно рассматривать как подготовку к тем нагрузкам, которые испытывает плод во время родов. Особенно значительная перестройка происходит в сосудистой системе мозга. Формируются прямые артериовенозные анастомозы, которые играют важную роль в мозговом кровообращении; увеличивается диаметр некоторых сосудов и число внутримозговых радиальных артерий, в результате чего повышается возможность перераспределения крови между отдельными участками мозга. Незадолго до рождения усиливается тоническое влияние симпатической иннервации [Жукова Т. П., Сюткина Е. В., 1984]. Парасимпатические эффекты появляются значительно позднее, уже после рождения [Assali N. S. et. al., 1978; Lassen N. A., 1982].
В условиях нарушенного вегетативного равновесия, в организме матери, которая является внешней средой для плода, изменения функционального равновесия в сторону гиперфункции холинергической нервной системы, возможно, оказывают влияние на указанную перестройку, снижая устойчивость сосудистой системы мозга к тем перегрузкам, которые испытывает плод при рождении, особенно в условиях нарушения маточного и плацентарного кровотока.
Из-за чрезмерных перегрузок, приходящихся на плод при ДСММ, может возникнуть травма спинного мозга (особенно часто поражается его шейный отдел), позвоночных артерий, надпочечников плода. При дальнейшем развитии ребенка перенесенная родовая травма влечет за собой нарушение физического и нервно-психического развития, которое может проявиться в критические периоды его жизни.
Основными мерами предупреждения асфиксии и родовой травмы плода при ДСММ являются нормализация базального тонуса миометрия и восстановление маточноплацентарного кровотока, а при невозможности устранить эти нарушения - своевременное выполнение кесарева сечения.
Основными факторами Нарушения маточно-плацентарного кровотока являются: гипертонус миометрия, повышенная частота схваток (более 5 за 10 мин), отсутствие должной релаксации матки в паузу между схватками и чрезмерно резкое изменение (повышение и снижение) внутриамниотического давления.
Важно контролировать длительность второго периода родов и потуг. Подчеркиваем, что при физиологическом течении родов (координированные сокращения матки) раскрытие маточного зева и процесс продвижения плода по родовому каналу происходят синхронно. К моменту полного раскрытия шейки матки ведущая точка предлежащей части находится на 4 см ниже плоскости узкой части полости малого таза и потуги начинаются, когда головка плода находится на тазовом дне. ДСММ обусловливают раннее начало потуг (предлежащая часть в широкой или узкой части полости таза) и большие механические нагрузки на плод.
Регуляция СДМ в родах путем применения препаратов спазмолитического и токолитического действия [Савельева Г. М., 1981] благоприятно отражается и на кровообращении плода, так как при этом стимулируется сердечный ритм и кровоток в миокарде и надпочечниках плода. Нормализуется также кровоток в мозговой ткани плода и в плаценте [Barrett C. T. et. al., 1972; Siimes A., 1984].
Постоянное наблюдение за течением осложненных родов с помощью мониторных систем позволяет значительно улучшить результаты родов для матери и плода при такой распространенной форме патологии, как дискоординированные сокращения матки в подготовительном периоде и в родах.
|
ПОИСК:
|
© ROGHDENIEREBENKA.RU, 2010-2019
При копировании материалов активная ссылка обязательна:
http://roghdenierebenka.ru/ 'Беременность, рождение и первые годы жизни ребёнка'
При копировании материалов активная ссылка обязательна:
http://roghdenierebenka.ru/ 'Беременность, рождение и первые годы жизни ребёнка'